Статья для пациентов с диагностированной доктором болезнью. Не заменяет приём врача и не может использоваться для самодиагностики.
Диабетическая стопа — симптомы и лечение
Что такое диабетическая стопа? Причины возникновения, диагностику и методы лечения разберем в статье доктора Есипенко И. А., сосудистого хирурга со стажем в 38 лет.

Сосудистый хирург, стаж 38 лет
Над статьей доктора
Есипенко И. А.
работали
литературный редактор
,
научный редактор
Дата публикации 21 сентября 2018
Обновлено 6 апреля 2022
Трофическая язва — симптомы и лечение
Что такое трофическая язва? Причины возникновения, диагностику и методы лечения разберем в статье доктора Густелёва Юрия Александровича, флеболога со стажем в 18 лет.

Флеболог, стаж 18 лет
Над статьей доктора
Густелёва Юрия Александровича
работали
литературный редактор
,
научный редактор
и
шеф-редактор
Дата публикации 25 сентября 2019
Обновлено 29 октября 2021
Симптомы диабетической стопы
Отправной точкой развития СДС считается не дата установления диагноза «Сахарный диабет», а время, когда были выявлены первые симптомы СД (однократные подъёмы глюкозы крови, сухость во рту и другие).
- онемение, зябкость, жжение, отёки в стопах и другие неприятные ощущения;
- выпадение волос на на стопах и голенях, потливость стоп;
- изменение окраски кожи (гиперемия, гиперпигментация, цианоз);

- утолщение, расслаивание, изменение формы и цвета ногтевых пластинок;
- кровоизлияния под ногтевой пластинкой в виде «синяков» под ногтями;

- деформация стоп;
- снижение чувствительности стоп — вибрационного, температурного, болевого и тактильного восприятия;
- боль в области стопы и язвы, возникающая как в покое или ночью, так и при ходьбе на определённые расстояния;
- истончение кожи, шелушение;

- понижение или увеличение температуры стоп и голеней;
- длительная эпителизация (заживление) микротравм — до двух месяцев, при этом остаются коричневые рубцы;


Чаще всего трофическим изменениям подвержены дистальные отделы конечности: пальцы и подошвенная поверхность стопы в проекции головок плюсневых костей. Зона образования трофической язвы зависит от причины её возникновения.
У вас диабетическая стопа? Начальная стадия – возможность быстро излечиться!
Лечение диабетической стопы нередко начинают уже на далеко зашедших стадиях болезни, а ведь это тяжелое осложнение сахарного диабета при своевременном начале лечения вполне можно обратить вспять.
Но для этого следует вовремя обратиться к опытным врачам, таким, какие трудятся в центре Д.В. Матвеева. Наши специалисты способны распознать заболевание на ранней стадии и не позволить ему прогрессировать.
Для тщательной диагностики в нашем распоряжении имеется самое современное оборудование, которое позволяет максимально точно определить состояние сосудов, нервов, костей и выбрать наиболее подходящий конкретном пациенту способ лечения. Мы стараемся использовать самые малотравматичные методики, такие как рентген-эндоваскулярная, «внутрисосудистая» хирургия (баллонная ангиопластика, стентирование).
Лечение диабетической стопы не будет эффективным без терапии основного заболевания – сахарного диабета, поэтому участие эндокринолога обязательно. Он сможет нормализовать углеводный обмен и помочь ангиохирургам побороть нарушение кровоснабжения, восстановить функциональность артерий.
Наша цель – сохранение конечности, ее опорной функции, и скорейшее заживление язв и ран.
К сожалению, очень часто наличие трофической язвы на нижних конечностях
создает выраженный дискомфорт и вызывает снижение качества жизни. Таких
людей беспокоит бессонница, невозможность выполнять повседневную
работу, носить обувь, одежду.
Выраженность болевого синдрома зависит от стадии раневого процесса
(вовлечение кожи, мышц, сухожилий, с захватом нервных структур),
выраженности (с воспалением или без ), локализацией и от причины его
вызвавшего. Например, артериальная патология вызывает сильнейшие боли, в
то время как венозные язвы без выраженного воспаления или язвы при
синдроме диабетической стопы нейропатической форме больного могут и не
беспокоить.
Прежде чем указать все средства обезболивания важно напомнить, что без
воздействия на причину и процесс формирования трофической язвы вылечить
ее невозможно, а постоянный прием анальгетических (обезболивающих
средств) совершенно небезопасен.

Средства для местного обезболивания трофических
язв
- перевязочный материал ( парапран с лидокаином и(или) гелепран с
лидокаином); - лидокаиновый спрей;
- проводниковая и спинномозговая анестезии (только в стационарах).
Обезболивание с помощью местного обезболивания (инъекции лидокаина,
новокаина в края язвы или под язву) нежелательны в связи со слабой
эффективностью и возможностью распространения инфекционного процесса.
Средства системного обезболивания трофических язв
- стандартные обезболивающие (нестероидные противовоспалительные
средства: нурофен, кетопрофен, кеторол); - наркотические анальгетики – морфин, промедол (только в стационаре по
строгим показаниям); - средства влияющие на центральную нервную систему – капсулы Лирика
(по строгим показаниям, по рецепту продаются в аптеках, в больших
количествах небезопасны).
В любом случае настоятельно рекомендуем перед обезболивания обратиться к
врачу.
Определение болезни. Причины заболевания
Трофические язвы на ногах:
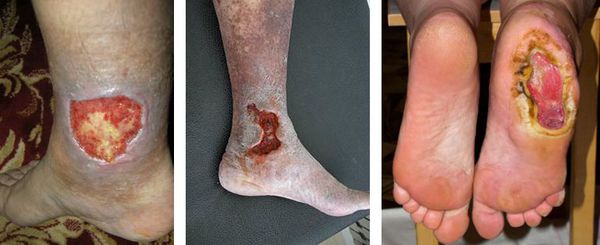
Причины развития трофических язв:
- хроническая венозная недостаточность, которая развивается из-за варикозного расширения вен нижних конечностей, посттромботической болезни (образования тромбов в глубоких венах на ногах), некоторых врождённых аномалий венозной системы (синдром Клиппеля — Треноне), после операций или имплантации кава-фильтра (специального устройства для остановки тромбов);
- хроническая артериальная недостаточность на фоне заболеваний артерий нижних конечностей, сахарного диабета, гипертонической болезни;
- нейротрофические расстройства после травм позвоночника и/или периферических нервов;
- артериовенозные свищи, как врождённые (синдром Паркса — Вебера — Рубашова), так и приобретённые (после ранений сосудов);
- первичная и вторичная лимфатическая недостаточность (лимфедема);
- посттравматические изменения (после термических и электрических ожогов, отморожений, ранений, остеомиелита, радиационного воздействия, а также пролежней);
- инфекционные заболевания (туберкулёз, болезнь Лайма, герпетическая инфекция, гнойные заболевания, рожистое воспаление);
- злокачественные и доброкачественные опухоли;
- искусственное внешнее воздействие — внутривенное употребление психоактивных веществ, членовредительство;
Почему трофические язвы чаще появляются на ногах
Основная причина возникновения трофических язв — это варикозная болезнь, именно застой крови в ногах приводит к образованию язвы.

Главная причина ДС — это сахарный диабет (СД). И хотя синдром диабетической стопы не развивается с первого дня увеличения уровня глюкозы в крови более 7,0-8,0 ммоль/л, каждый пациент с диагнозом «сахарный диабет» должен помнить о таком грозном возможном осложнении.
Основные «пусковые механизмы» развития язв при СДС
1. Ношение неудобной обуви. К изменению нагрузки на суставы стопы, сдавливанию или потёртости кожи, локальной микроишемии, инфильтрату, или некрозу могу привести любые дефекты обуви:
- несоответствующий размер обуви (меньше или больше, чем нужно);
- стоптанные и/или высокие каблуки;
- рубец на стельке;
- дефект подошвы;
- мокрая обувь;
- несоответствие обуви времени года.
2. Увеличенный вес тела. Учитывая площадь стоп, при увеличении веса тела (даже на 1 кг) увеличивается и нагрузка на каждый сустав стопы. Самая уязвимая область — подошвенная поверхность.
3. Разрастание эпидермиса (поверхности) кожи. Этот процесс происходит из-за нарушенных обменных процессов в коже на фоне СД (под утолщённым эпидермисом-«мозолью» в слоях кожи нарушается микроциркуляция, что приводит к микроишемии и некрозу).
- укусы животных;
- уколы шипами растений;
- порезы при педикюре и т. п.
5. Стенозы (сужение) и окклюзии (закупорка) магистральных артерий. В результате отсутствия кровоснабжения в стопах и голенях к микроишемии присоединяется макроишемия и развитие гангрены конечности.
6. Условно патогенная или патогенная микрофлора. Активизация флоры (микробов и других микроорганизмов) на поверхности кожи в условиях СД приводит к воспалению кожного покрова, а в условия ишемии или микротравмы значительно ускоряется развитие гангрены.

Часто наблюдается сочетание нескольких причин возникновения язв при СДС.
Прогноз. Профилактика
Неблагоприятному сценарию развития болезни способствуют следующие факторы:
- системные проявления инфекции;
- периферического кровотока в конечности;
- некротические участки и гангрена;
- отсутствие квалифицированной хирургической помощи;
- распространение инфекции на более проксимальные отделы конечности.
Рецидивы в 20-30%, по большей части, характерны для пациентов с остеомиелитом.
Более 65% всех ампутаций проводится при диабетической стопе, однако своевременная профилактика и полноценное лечение может сберечь минимум 80% конечностей.
Своевременная диагностика и профилактика сахарного диабета за последнее десятилетие позволили уменьшить число ампутаций при СДС почти на 50%. Летальные исходы после ампутаций при СДС остаются на уровне 25-28%. Но при этом реальное количество больных СД в 3-4 раза выше, так как многие и не подозревают о том, что больны. Вероятность выявить таких больных во время предварительных и периодических медицинских осмотров очень велика.
Применяемая методика диспансеризации, неформальный подход к интерпретации анализов крови при периодических и предварительных медицинских осмотрах позволяет врачу-специалисту вовремя заподозрить нарушение углеводного обмена, а значит вовремя предотвратить развитие тяжёлых осложнений при сахарном диабете.
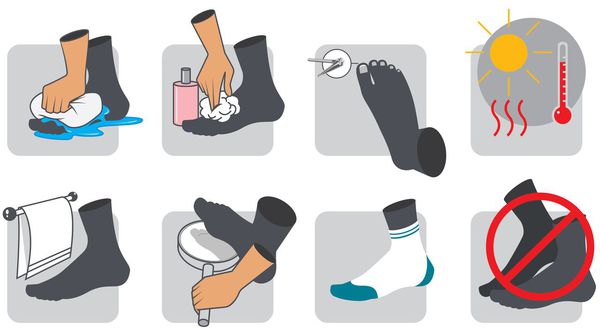
В качестве профилактики СДС, особенно людям с сахарным диабетом, необходимо:
- следить за уровнем сахара в крови;
- заниматься лечением СД;
- стараться не ходить босиком;
- носить ортопедическую обувь;
- не удалять появляющиеся мозоли;
- отказаться от вредных привычек (в частности, курения);
- избегать ожогов и переохлаждения стоп;
- ежедневно осматривать стопы для своевременного обнаружения трещин, шелушения и других признаков.
Осложнения диабетической стопы
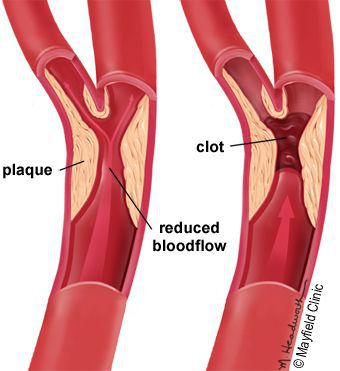
Особое внимание необходимо уделять пациентам с атероматозом (55-64% больных с диагнозом «СД»). Атероматоз (развитие атеросклеротической бляшки) повреждает артериальные сосуды различного калибра: стенозы и окклюзии сосудов. Течение атероматоза в основном тяжёлое и имеет несколько особенностей:
- Поражаются дистальные отделы ноги (задняя и передняя большеберцовая, а тыльная артерия стопы) симметрично артериям обеих ног и на разных уровнях. Причём эти нарушения проявляются у людей более раннего возраста, по сравнению с пациентами без сахарного диабета.
- Самостоятельно (т. е. без механического воздействия и травм или при незначительном воздействии) возникает некроз тканей и формируются трофические язвы. Это связано с тем, что в капиллярную сеть стопы через магистральные артерии кровь поступает в недостаточном количестве и при значительном нарушении микроциркуляции происходит некроз не только кожи, но и мышц, сухожилий. Результат — гангрена, причём чаще влажная чем сухая.
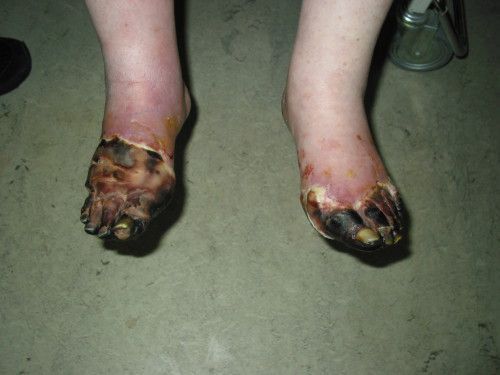
На фоне снижения чувствительности, боль от микротравм и потертостей не ощущается пациентом. Даже язва под сухим струпом на подошвенной поверхности стопы может остаться незамеченной длительное время. Дном язвы могут быть кости и сухожилия.
Самыми драматичным последствием СД и СДС является ампутация конечности на различных уровнях:
- малая ампутация — в пределах стопы;
- высокая ампутация — на уровне голени и бедра.
Также возможен летальный исход больного по причине гнойно-некротического процесса (сепсис или ТЭЛА
Синдром диабетической стопы
Как сохранить ноги
КОВАРСТВО ДИАБЕТИЧЕСКОЙ СТОПЫ
Я не сомневаюсь, что название этого грозного синдрома прекрасно известно всем страдающим сахарным диабетом. Врачи наверняка рассказывали о мерах предосторожности и предупреждали о симптомах. Но, увы, диабет трудно контролировать, а развитие синдрома диабетической стопы может занять десятилетия. Медленные изменения не привлекают внимания до тех пор, пока развитие патологии не переходит в «высокую» стадию.
Не хочу никого пугать, но считаю, что эту статистику должен знать каждый больной сахарным диабетом. Это превосходный стимул для строжайшего следования правилам профилактики. Итак
- Диагноз «диабетическая стопа» уверенно занимает первое место по количеству ампутаций в невоенное время.
- Сахарный диабет многократно (до 47 раз!) повышает риск ампутации.
- После проведенной ампутации больные в течение трех лет с вероятностью до 30% подвержены риску ампутации второй конечности.
Эти цифры слишком красноречивы, чтобы оставить их без внимания.

ДИАБЕТ РАЗРУШАЕТ СОСУДЫ
Особенность анатомии человека такова, что скачки содержания сахара в крови разрушающе действуют на кровеносные сосуды нижних конечностей. Происходит необратимое повреждение артерий малого диаметра и, соответственно, нарушение кровообращения. Возникает так называемая ишемическая форма диабетической стопы – из-за недостаточного питания деградируют ткани на ногах, образуются и разрастаются незаживающие раны, разрушается костная ткань, нервы, суставы, сухожилия. Нарастает серьезный риск развития гангрены, сепсиса, ампутации.
ДИАБЕТ УБИВАЕТ НЕРВЫ
Высокий уровень сахара в крови приводит к снижению проводимости нервных волокон, расположенных на ступнях. В результате теряется чувствительность и драматически возрастает риск получения случайной травмы. Больной просто не замечает повреждения на ногах, а ишемия не дает возможности ранам заживать. Заболевание прогрессирует.
ДИАБЕТИЧЕСКАЯ СТОПА: ДИАГНОСТИКА
Диагностика при синдроме диабетической стопы – это сложная комплексная медицинская задача. Обязательно проводится аппаратное исследование состояния артерий, определяется состояние костей стопы, анализируется чувствительность – тактильная, температурная и вибрационная. Обязателен бактериальный анализ и, разумеется, развернутый анализ крови.
В клинике сосудистой хирургии установлено самое совершенное на сегодняшний день оборудование, позволяющее быстро и точно определить состояние конечностей и составить адекватную тактику лечения.
ЛЕЧЕНИЕ ДИАБЕТИЧЕСКОЙ СТОПЫ: ПОМНИМ О ДИАБЕТЕ!
Я должен подчеркнуть, что при лечении диабетической стопы необходимо всегда помнить о первопричине заболевания – сахарном диабете. Необходимо квалифицированное наблюдение эндокринолога, строжайшее соблюдение рекомендаций и назначений, а также постоянный контроль уровня глюкозы. Нормализация углеводного обмена – принципиальное условие успешного лечения.
ЛЕЧЕНИЕ ДИАБЕТИЧЕСКОЙ СТОПЫ: ВОССТАНАВЛИВАЕМ ПРОХОДИМОСТЬ СОСУДОВ
Основная причина поражения стоп – это нарушение кровоснабжения. Соответственно, для устранения последствий ишемии необходимо восстановить функциональность артерий.
В Клинике сосудистой хирургии применяются методы малотравматичного эндоскопического лечения кровеносных сосудов. Операции баллонной ангиопластики (расширения просвета при помощи вводимого внутрь артерии надуваемого воздухом баллона) и стентирования (установки сетчатого каркаса, жестко фиксирующего просвет артерии).
Восстановление кровоснабжения создает условия для заживления язв и ликвидации воспалительных процессов.
СОСУДИСТАЯ И ГНОЙНАЯ ХИРУРГИЯ: ПРОБЛЕМА ВЗАИМОДЕЙСТВИЯ
Диабетическая стопа относится к патологиям, лечение которых должно быть комплексным и включать проведение операции на сосудах и лечение открытых язв. «Традиционные» клиники достаточно настороженно относятся к такому сочетанию – необходимость одновременного использования методов сосудистой и гнойной хирургии приводит к значительным техническим и организационным проблемам. В результате – нарушение комплексности и снижение качества лечения.
В Клинике сосудистой хирургии мы изначально ориентировались именно на комплексный подход, инфраструктура Клиники позволяет максимально эффективно воздействовать на диабетическую стопу.
ДИАБЕТИЧЕСКАЯ СТОПА: ТОЛЬКО ОПРАВДАННЫЕ ОЖИДАНИЯ
Правильное лечение и, прежде всего, восстановление нормального кровообращения, позволяет избежать ампутации при диабетической стопе на 1-3 стадиях.
Если началась диабетическая гангрена (диабетическая стопа 4-5 стадии), задача заключается в минимизации объема ампутации. Я опять повторю про необходимость восстановления кровоснабжения – в этом случае возможно ограничиться удалением необратимо пораженных участков стопы (как правило, один-два пальца). Здесь главное – избежать «высокой ампутации» и сохранить функциональность ноги.
ДИАБЕТИЧЕСКАЯ СТОПА: ПРОФИЛАКТИКА
Основные рекомендации по профилактике диабетической стопы сводятся к заботе о состоянии ног (подробнее – в статье «Рекомендации пациентам с синдромом диабетической стопы»).
Отмечу, что раннее обращение к специалисту позволит избежать тяжелых последствий. Будьте осторожны и внимательны к своему здоровью!
Диагностика диабетической стопы
Диагноз «СДС» устанавливается при первом хирургическом осмотре. Проводится дифференциальная диагностика между нейропатической и ишемической стопой.
Отсутствие боли в области язвы — один из характерных признаков нейропатической ДС.
Также необходимо отличать трофические расстройства от чувства онемения и зябкости: «носки», «чулки» до отсутствия всех видов чувствительности.
Для определения расстройства чувствительности, кроме градуированного камертона, можно использовать электронные инструменты: биотензиометр или нейротензиометр.
При триплексном сканировании артерий нижних конечностей выявляется:
- утолщение и кальциноз периферических артерий (синдром Менкеберга);
- изменение скорости кровотока — подтверждает ишемический характер СДС.
На практике достаточно описать вид тканей в области язвы на подошвенной поверхности стопы, головок плюсневых костей или ногтевых фаланг пальцев стоп.
Осложнения трофической язвы
Распространение некроза делает поражение более уязвимым для инфекций. Почти на всех трофических язвах при бактериологическом исследовании обнаруживается сапрофитная, условно-патогенная и патогенная флора. Нередко наблюдаются весьма разнообразные микробиологические сочетания, включающие бактериально-грибковые ассоциации. К самым распространенным инфекционным осложнениям относят:
- дерматиты;
- пиодермии;
- флегмоны;
- рожистое воспаление;
- периостит или остеомиелит;
- тромбофлебиты (сочетание воспаления вены с её тромбозом);
- лимфангиты и лимфадениты, артриты и артрозы.
Классификация и стадии развития диабетической стопы
- нейропатическая
- длительное течение сахарного диабета;
- позднее возникновение осложнений;
- отсутствие болевого синдрома;
- цвет и температура кожи не изменены;
- уменьшение всех видов периферической чувствительности;
- наличие периферического пульса.
- ишемическая
- значительно выраженный болевой синдром;
- бледность кожи и уменьшение её температуры;
- сохранение периферической чувствительности;
- сопутствующие патологические состояния — гипертензия и дислипидемия.
- смешанная.
Классификация Вагнера
- Стадия 0 — изменение костной структуры стопы — артропатия;
- Стадия 1 — изъязвление (язвы) кожи;
- Стадия 2 — изъязвление всех мягких тканей, дном язвы являются кости и сухожилия;
- Стадия 3 — абсцедирование и остеомиелит (воспаление костной ткани);
- Стадия 4 — образование гангрены дистальных отделов стопы (пальцев);
- Стадия 5 — образование гангрены стопы и отделов голени.

Классификация Техасского университета
Под инфицированностью подразумевается лабораторное определение вида микрофлоры и клинические проявления воспаления.
Степень ишемии определяется по Покровскому-Фонтейну в случае наличия стенозов и окклюзий магистральных артерий.
Тяжесть инфекционного процесса (шкала оценки язвенного процесса СДС)
- 1 степень — Отсутствие инфекции. Рана чистая, без отделяемого. Нет лабораторного подтверждения наличия инфицированности.
- 2 степень Лёгкая. Присутствие двух и более признаков воспаления: боль, местная гипертермия, отёк, пастозность, инфильтрация, гнойное отделяемое. При этом процесс воспаления ограничен до 2 см вокруг язвы (кожа и верхние слои дермы), местные и системные осложнения отсутствуют.
- 3 степеньСредняя. Признаки воспаления как при лёгкой степени у пациентов с корригированным уровнем глюкозы крови. Без тяжёлых системных нарушений, но при диаметре области гиперемии и целлюлита в окружности язвы более 2 см. Характерны: лимфангит, инфицированность подфасциально, глубокие абсцессы, гангрена пальцев стопы с включением в некротический процесс мышц, сухожилий, суставов и костей.
- 4 степень — Тяжёлая. Инфицированность у пациентов с тяжёлыми нарушениями обмена веществ (тяжёлый процесс стабилизации уровня глюкозы, гипергликемия). Интоксикация: системный воспалительный ответ организма — лихорадка, гипотония, тахикардия, лейкоцитоз, азотемия, ацидоз.
Классификация и стадии развития трофической язвы
Классификация трофических язв тесно связана с классификациями основных заболеваний, служащих пусковыми факторами их развития.
При венозных трофических язвах применяется современная классификация хронических заболеваний вен (ХЗВ) – СЕАР (ранжирование заболевания согласно клиническим, этиологическим, анатомическим и патогенетическим особенностям). Она состоит из 2 частей: непосредственно классификации ХЗВ и шкалы оценки тяжести заболевания. Для классификации язвы имеет значение ее клиническая градация (первая буква названия «С» — clinical). Всего существуют 7 классов:
- С1 —присутствуют сосудистые звёздочки;
- С2 — варикозное расширение подкожных вен диаметром 3 мм и более;
- С3 — отёк нижней конечности на уровне лодыжки;
- С4a — гиперпигментация и экзема;
- C4b — фиброз кожи в зоне хронического воспаления;
- С5 — зажившая язва, оставляющая после себя рубцовые изменения кожи.
- С6 — открытая язва.
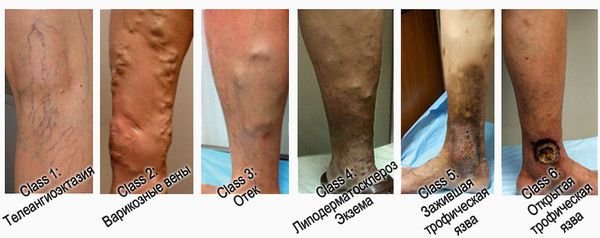
Шкально-балльная оценка клинической тяжести VCSS включает в себя описание:
- количества открытых язв (0 баллов — отсутствие, 1 балл — единичная, 2 балла — множественная язва),
- размера (0 баллов — отсутствие, 1 балл — менее 2 см в диаметре, 2 балла — более 2 см),
- длительности существования (0 — отсутствие, 1 — менее 3 месяцев, 2 — более 3 месяцев)

Классификаций синдрома диабетической стопы (осложнения сахарного диабета), который также проявляется язвами, несколько. Нейропатические, ишемические и нейроишемические формы диабетической стопы выделяет классификация, тверждённая Консенсусом по диабетической стопе .
Классификация язв по Вагнеру включает пять степеней:
- 0 — отсутствие;
- I — поверхностная язва;
- II — глубина до мышц;
- III — глубокая язва, инфекционные осложнения;
- IV — сухая или влажная гангрена отдельных участков стопы;
Патогенез трофической язвы
Патогенетические механизмы трофических язв имеют стадийный характер: происходит постепенное увеличение размеров зоны поражения с дальнейшим развитием осложнений. Первоначально на мягкие ткани воздействуют инициирующие факторы и запускают весь патологический процесс.
Например, при хронической венозной недостаточности развитие язв провоцирует формирование повышенного давления крови в венозной системе нижних конечностей. Это сопровождается лейкоцитарной инфильтрацией кожи и подкожной клетчатки, их отеком, и далее, нарушением микроциркуляции.
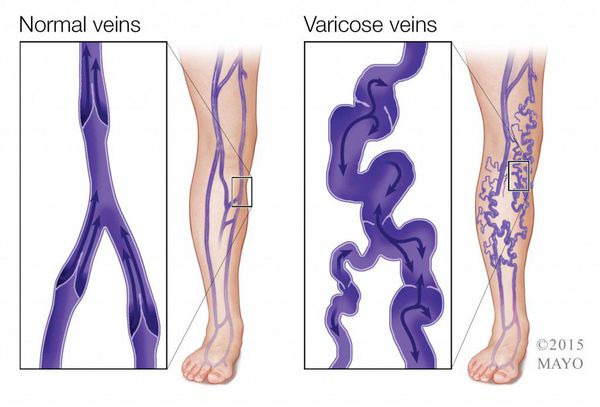
Основным пусковым фактором появления трофических язв нижних конечностей при заболеваниях артерий является атеросклероз, который провоцирует образование внутрипросветных сосудистых бляшек. Резкое уменьшение кровоснабжение из-за суженного просвета артерии приводит к нарушению капиллярного движения крови и гипоксии (кислородному голоданию).
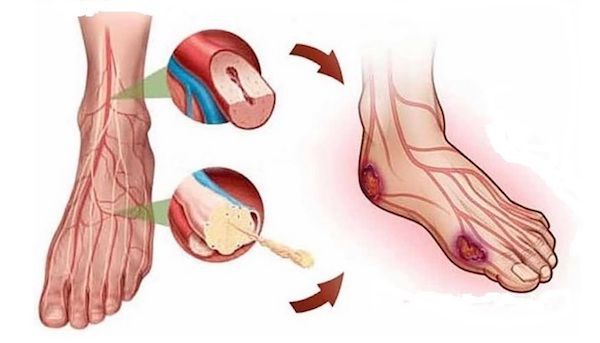
Общим результатом всех инициирующих факторов служит повреждение мягких тканей с постепенным их некрозом. Некроз прогрессирует на фоне замедленного заживления тканей вокруг очага язвы — из-за недостаточности поступления питательных веществ и кислорода. Образовавшийся дефект мягких тканей и есть трофическая язва. Через поврежденную поверхность тела идет потеря плазмы и белков, отмечаются расстройства местного метаболизма, а прогрессирование основного заболевания приводит к увеличению площади и глубины язвы.
Патогенез диабетической стопы
Механизм развития СДС представляет собой следующую последовательность нарушений:
- Снижается выработка гормона инсулина.
- Увеличивается уровеь глюкозы в крови — развивается гипергликемия.
- Блокируется кровоток в мелких сосудах, через сосудистую стенку перестаёт поступать кислород и другие микроэлементы.
- Разрушаются нервные волокна и рецепторы.
- Наступает микро- и макроишемия тканей стопы.
- Образуются трофические язвы.
Таким образом, при СДС происходит повреждение всех тканей ноги.

В результате дефицита инсулина в организме диабетика количество глюкозы в крови увеличивается. Это в свою очередь негативно сказывается на состоянии как мелких, так и крупных сосудов:
- на стенках сосудов скапливаются иммунологические вещества;
- мембраны становятся отёчными;
- просвет сосудов сужается.
В результате этих изменений кровообращение нарушается и образуются небольшие тромбы. Эти изменения в организме препятствуют поступлению достаточного количества микроэлементов и кислорода в клетки и тем самым приводят к нарушениям обменного процесса. Кислородное голодание тканей замедляет процесс деления клеток и провоцирует их распад.
Увеличение уровня глюкозы в крови также становятся причиной поражения нервных волокон — снижается чувствительность.

Лечение трофических язв нижних конечностей
В основе развития любой трофической язвы на ногах лежит нарушение кровоснабжения, оттока лимфы и иннервации (снабжение нервами) кожи. Эти три фактора становятся причиной нарушения питания клеток (трофики), снижению защитной функции и способности к восстановлению тканей. В этих условиях любая микротравма кожи, которая у здорового человека проходит незамеченной, превращается в незаживающую гнойную рану. В медицинской терминологии данное явление носит название «трофическая язва». У этой болезни много видов, но все они отличаются длительным течением, периодическими обострениями и крайне плохо поддаются терапии. Несмотря на то, что на сегодняшний день общее количество методов лечения трофических язв приближается к 10 тысячам, до сих пор не потеряли своей актуальности слова одного из светил русской хирургии Сергея Ивановича Спасокукоцкого: «Язвы голени представляют истинный крест хирургов по своему громадному упорству и трудности лечения».
Как и 80 лет назад, лечение больных с трофическими язвами нижних конечностей — сложная проблема не только для пациента, но и для самого врача. Залогом успеха в данном процессе является точное выяснение причины, вызвавшей появление язвы, и фона сопутствующих изменений в организме пациента (диабет, заболевания сердечно-сосудистой системы и т.д.). Поэтому лечению трофических язв должна предшествовать всесторонняя и качественная диагностика.
Для оценки состояния венозной системы пациента проводятся функциональные пробы, ультразвуковое дуплексное исследование сосудов нижних конечностей (УЗДГ). Согласно медицинским данным, трофические язвы нижних конечностей чаще всего развиваются у пожилых людей, самочувствие которых отягощено целым «букетом» заболеваний. При этом у абсолютного большинства из них язва становится исходом длительно существующей варикозной болезни, на которую пациенты десятилетиями не обращают внимания. Эта коварная болезнь долгие годы не сопровождается болями и дискомфортом, поэтому даже настоятельные врачебные рекомендации о необходимости консервативного лечения, а тем более — операции, не воспринимаются больными всерьез.
Существует целый ряд мер, направленных на избавление от опасного недуга, каким является трофическая язва: физиотерапия, компрессионная терапия, медикаментозные препараты, оперативное вмешательство, диеты. Лечение трофических язв на ногах должно проводиться только в условиях стационара, с привлечением новейших методов, способных остановить губительные процессы в организме человека, способных привести к потере конечностей.
В самом начале лечения производят бактериологический посев с поверхности язвы для изучения степени инфицированности и для дифференциального диагноза трофической язвы от инфекционных поражений кожи. Определяется вид микрофлоры язвы и ее чувствительность к антибиотикам.
Лечение трофической язвы нижних конечностей всегда должно быть комплексным и направляться не только на ликвидацию местных проявлений патологического процесса, но и на устранение заболевания, прогрессирование которого и привело к развитию некроза тканей. Такое системное воздействие улучшает условия местного кровоснабжения, уменьшает гипоксию и нарушения метаболизма тканей. Вопрос о подборе лечения в каждом конкретном случае должен решать флеболог, он же определяет необходимость системного применения антибиотиков. При развитии выраженного микробного заражения проводится дезинтоксикационная терапия. Ее своевременное назначение позволяет удалить продукты распада микробных клеток и существенно улучшить состояние больного.
При заболеваниях вен нижних конечностей обязательно ношение рекомендованного врачом компрессионного трикотажа, нормализация режима труда и отдыха. Из лекарственных препаратов общего воздействия показаны венотоники, а также средства, улучшающие микроциркуляцию (дезагреганты).
При патологии артерий назначается терапия, влияющая на свертывание крови и состояние сосудов, а также дозированная ходьба, которая стимулирует развитие обходных (коллатеральных) путей притока артериальной крови к тканям. Рекомендуется полный отказ от вредных привычек, значительно ухудшающих процесс кровообращения. Также специалисты советуют предупреждать переохлаждение ног и подбирать мягкую и удобную обувь из натуральных материалов. Эта мера уменьшает риск развития ишемии тканей.
При сахарном диабете обязательно одновременное назначение сахароснижающей терапии, коррекции липидного спектра крови, предупреждение даже случайных ран и назначение максимально эффективных препаратов для заживления уже имеющихся повреждений. Лечения трофической язвы при сахарном диабете обязательно должно начинаться в условиях стационара — таким пациентам необходимы регулярные перевязки, максимальное ограничение двигательной активности, использование медицинских препаратов, которые улучшают кровообращение (периферических вазодилататоров, дезагрегантов, метаболической терапии, в том числе витаминов).
Больным с трофическими язвами нижних конечностей рекомендованы и методы немедикаментозной терапии: плазмаферез и ультрафильтрация крови, гипербарическаяоксигенация в барокамере, внутрисосудистое ультрафиолетовое облучение крови. При наличии язвенного дефекта на подошве стопы и пальцах возможно использование специальных шин-распорок, которые улучшают доступ кислорода к ране и уменьшают риск возникновения анаэробной инфекции. При ходьбе такие пациенты должны пользоваться палочкой или костылями, чтобы уменьшить нагрузку на рану.
При местном лечении раны обязательно проведение перевязок, во время которых производится максимальное удаление нежизнеспособных тканей, а также обработка раны растворами антисептиков, применение антибиотиков в виде специальных присыпок, кремов и мазей. А вот мази, улучшающие кровообращение, непосредственно на поверхность язвы наносить нельзя.
Хирургическое лечение трофических язв на ногах используется в большинстве клиник, к сожалению, не очень часто. Между тем, у многих больных только радикальное хирургическое устранение причины язвообразования может дать стойкий лечебный эффект. Операция может включать в себя удаление больных вен, питающих язву (флебэктомия). Также может применяться пластическая операция по закрытию язвенного дефекта. Это делается, как правило, при обширных поражениях кожи.
Лечение трофических язв на ногах в клинике доктора Матвеева
Клиника доктора Матвеева имеет длительную практику и серьезный опыт лечения трофических язв, в том числе в крайне тяжелых и запущенных случаях.
Успех лечения заключается в тесном сотрудничестве врача-флеболога и пациента – процесс может быть длительным, а все назначения и рекомендации врача должны обязательно исполняться.
Нашими специалистами производится детальное обследование и разрабатывается тактика лечения. В рамках выбранной тактики тщательно подбираются оптимальные препараты для лечения трофических язв и назначаются необходимые процедуры.
Одновременно с локальным воздействием на пораженную зону производится диагностика с целью выявления причины возникновения заболевания (в большинстве случаев такой причиной является варикоз). Эффективное лечение пораженных варикозом вен позволяет восстановить нормальное кровоснабжение тканей и, соответственно, усилить регенерационную способность и иммунитет.
Трофическая язва – одна из основных причин потери конечностей. Своевременное обращение к врачу и грамотно проведенное лечение позволяет избежать ампутации и вернуться к полноценной здоровой жизни.
У вас трофическая язва при диабете на ноге? Лечение нам по силам!
К сожалению, достаточно часто выявляется трофическая язва при диабете на ноге. Лечение ее – непростая задача, как для больного, так и для его врача. Однако при комплексном подходе она вполне решаема. В первую очередь, необходимо комплексное обследование пациента.
Нами выявляются все сопутствующие проблемы и заболевания. Ведь лечить язвы необходимо в комплексе со всеми причинами, которые их вызвали. Помимо диабета это может быть целый букет неприятностей. Например, варикозную болезнь люди могут игнорировать годами, пока она их серьезно не беспокоит. Существуют и иные неприятности, часто сопутствующие диабету.
Когда появляются трофические язвы, лечение на пальцах ног доверьте нам!
Итак, мы выявили, каким неприятностям сопутствуют трофические язвы. Лечение на пальцах ног можно начинать. В первую очередь, мы проводим бактериологический посев с их поверхностей. Так мы изучаем, насколько вы инфицированы, а также для того, чтобы отличить их от инфекционных поражений вашей кожи.
Мы применяем множество различных методик:
- физиотерапию,
- диеты,
- компрессионную терапию,
- оперативное вмешательство,
- медикаментозные препараты.
Чтобы обеспечить выполнение столь сложного комплекса мер, лечиться необходимо в стационарных условиях. Только так мы поможем вам остановить запущенные в организме губительные процессы, ведущие зачастую к потере конечностей. Параллельно мы боремся со всеми сопутствующими язвам заболеваниями.

Сосудистый хирург, д.м.н., профессор
Матвеев Дмитрий Валентинович
Диагностика трофической язвы
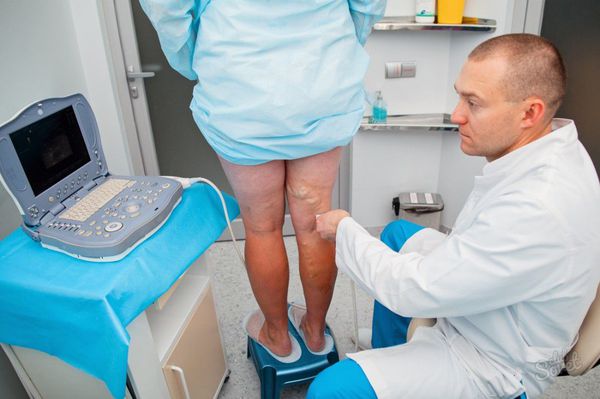
Одновременно с ультразвуковым ангиосканированием целесообразно определять лодыжечно-плечевой индекс систолического давления (отношение кровяного давления в нижней части ноги или лодыжке, к кровяному давлению в руке).
Лечение трофической язвы
Воздействие на основное заболевание включает в себя:
- устранение рефлюкса (обратного тока крови) в варикозных венах с помощью современных малоинвазивных эндовенозных методик — лазерной или радиочастотной облитерации;
- восстановление проходимости магистральных артерий с помощью баллонной ангиопластики со стентированием или хирургическая реваскуляризацией;
Хирургическое лечение
Физиотерапия
При лечении трофической язвы могут применяться физиотерапевтические процедуры, которые дополняют основное лечение. Однако доказать их эффективность крайне затруднительно.
Лечение трофической язвы народными средствами
Эффективность и безопасность методов народной медицины научно не доказана. Эти средства могут замедлить процесс заживления и вызвать аллергические реакции.
Лечение диабетической язвы
Сложнее дела обстоят с язвами артериальной этиологии. Как правило их наличие свидетельствует о далеко зашедшем поражении сосудов и их сильной закупорке. Распространённый атеросклероз артерий нижних конечностей с вовлечением артерий голени может стать противопоказанием к хирургическому вмешательству. В подобных случаях назначается консервативная терапия, а при дальнейшем обострении заболевания может потребоваться ампутация.
Профилактика трофических язв
Профилактика рецидивов трофических язв при сахарном диабете — это комплексный подход: организация постоянного врачебного наблюдения, обучение пациентов правилам ухода за стопами, применение специальной ортопедической обуви и специализированные процедуры по уходу за ногами (лечебный педикюр), которые выполняет подиатр.
За дополнение статьи благодарим Динара Сафина — сосудистого хирурга, научного редактора портала ПроБолезни.
Лечение диабетической стопы
Лечением диабетической стопы в большинстве случаев занимаются врачи-хирурги, однако также рекомендуются консультации таких врачей, как ортопед, травматолог, невролог, сосудистый хирург, дерматолог и подиатр.
На практике терапевт, эндокринолог или хирург устанавливает диагноз «Диабетическая стопа». На основании жалоб пациента, объективных и локальных данных врач назначает консультацию «узкого» специалиста и лечение.
Принципы лечения СДС:
- отказ от самолечения;
- своевременное обращение к врачу — промедление в лечении может стать причиной ампутации или летального исхода пациента.
Недостаточно корригируемый уровень глюкозы в крови поддерживает высокую активность микроорганизмов в области язвенного дефекта, а углубление воспалительного процесса тканей в области язвы приводит к увеличению уровня глюкозы крови. Таким образом возникает «порочный круг» СДС: гипергликемия – инфекционный процесс – гипергликемия.
Постоянный контроль показателей крови и коррекция лечебных процедур более эффективны в стационарных условиях.
Пациентов с СДС в 80% случаев госпитализируют в хирургический стационар. Показаниями для этого служат:
- системные проявления инфекции (лихорадка, лейкоцитоз и др.);
- необходимость в коррекции глюкозы крови и ацидоза;
- клинические признаки ишемии;
- наличие глубокой и/или быстро прогрессирующей инфекции, некротического участка на стопе или гангрены;
- необходимость экстренного хирургического вмешательства или обследования;
- невозможность самостоятельного выполнения назначений врача или домашнего ухода.
Медикаментозное лечение
Существует несколько видов препаратов, применяемых при консервативном лечении СДС:
- 80-90% при лёгкой и средней тяжести заболевания;
- 60-80% при тяжёлом течении.
Хирургическое лечение СДС
Оперативное вмешательство показано в следующих случаях:
- опасность распространения процесса от дистальных отделов конечности к проксимальным при условии неэффективной медикаментозной терапии;
- при ограничении положительного эффекта выраженной сухой гангреной части стопы или пальцев.
Хирург выбирает тактику проведения оперативного вмешательства исходя из клинической картины и формы инфицированности.
Физиотерапевтические методы лечения
Данный метод лечения предполагает ограниченное индивидуальное применение.
Физиотерапия часто проводится на стадии реабилитации после хирургического лечения. Она предполагает:
- нормализацию всех видов обмена веществ в организме и в тканях непосредственно;
- снижение уровня глюкозы в крови;
- нормализацию уровня иммунореактивного инсулина в крови;
- стимуляцию кровообращения и снижение воздействия антагонистов инсулина;
- снятие болей при ангиопатии и нейропатии.
К методам физиотерапии относятся:
- магнитотерапия — непосредственно влияет на обмен веществ при нейропатической форме ДС, так как магнитное поле обладает иммуно-стимулирующим, трофико-регуляторным и анестезирующим действием, укрепляя сосудистую стенку.
- УВЧ, теплотерапия;
- СМТ-терапия;
- светолечение;
- фонофорез.
Также лечение СДС предполагает:
- соблюдение специальной диеты;
- выполнение лечебной гимнастики;
- уход за кожей.
Одним из самых опасных и трудноизлечимых осложнений сахарного диабета является диабетическая стопа. Она возникает спустя десятилетия после начала заболевания и в той или иной форме встречается у большинства больных диабетом. Это осложнение развивается вследствие характерного для диабета нарушения кровоснабжения и иннервации тканей конечности. Воздействуя на мягкие ткани, суставы и кости, диабетическая ангио- и нейропатия приводит к их отмиранию. В результате диабетическая стопа зачастую влечет за собой ампутацию конечности.
Синдром диабетической стопы — явление комплексное. Оно состоит из:
- поражения артерий малого и сверхмалого диаметра;
- повреждения нервных волокон;
- прогрессирующего атеросклероза сосудов;
- разрушения костной ткани;
- снижение устойчивости к инфекциям;
- нарушению процессов заживления и восстановления тканей.
На первых порах признаки диабетической стопы выглядят несерьёзными. Чувство жжения, «беганья мурашек», покалывания и онемения стоп многие больные оставляли без внимания, тем самым позволяя синдрому диабетической стопы прогрессировать, что приводит в итоге к печальным последствиям.
В результате больные диабетом теряют чувствительность ног. А раз так, травмы стоп становятся практически неизбежными. И это приводит к опасным осложнениям. Пониженный иммунитет провоцирует развитие инфекций, поэтому раны гноятся, воспаляются и долго заживают.
Специалисты различают три формы синдрома диабетической стопы:
- ишемическая форма — преобладают нарушения кровообращения. Характерны боли, формируются язвы;
- нейропатическая форма характеризуется диабетическим повреждением периферических нервов, снижением чувствительности;
- нейроишемическая, смешанная — объединяет симптомы двух вышеперечисленных форм диабетической стопы.
Диабетическая язва стопы — самая частая причина госпитализации людей с диабетом в мире.
Чаще всего синдром диабетической стопы встречается у пациентов в возрасте старше 40 лет.
Ампутации нижних конечностей у больных сахарным диабетом производятся в 17-45 раз чаще, чем у лиц, не страдающих диабетом. При этом 6-30% больных после первой ампутации подвергаются ампутации второй конечности в течение 1-3 лет, через 5 лет — 28-51%.
Диагностика синдрома диабетической стопы включает в себя исследование тактильной и температурной, а также вибрационной чувствительности; измерение давления в артериях ног, рентгенологическое исследование костей стопы, проведение ангиографии сосудов; исследование выделений из ран на бактерии; развернутый анализ крови.
Поскольку диабетическая стопа развивается на фоне сахарного диабета, в первую очередь, необходимо нормализовать углеводный обмен. Пациент должен находиться под наблюдением эндокринолога, строго выполнять его назначения самостоятельно контролировать уровень глюкозы крови. При наличии язв пациенту назначаются антибиотики, длительность их приема составляет от двух недель до нескольких месяцев. Чтобы разгрузить больную ногу, используются костыли, коляски или ортопедическая обувь. Для улучшения состояния сосудов при лечении диабетической стопы нужно регулярно ходить, принимать спазмолитики и витамин В, проходить сеансы физиотерапии. Зачастую назначаются средства для повышения иммунитета.
Тем не менее, прогрессирование синдрома диабетической стопы даже при правильном лечении далеко не всегда можно остановить. До сих пор развитие гнойно-некротического процесса на фоне диабетической стопы более чем в 50-75% случаев приводит к ампутациям.
