Один из важных моментов лечения сахарного диабета – диета. Какие продукты при сахарном диабете 2 типа разрешены, а какие – табу, разбирались журналисты «Комсомольской правды» вместе с диетологом-нутрициологом Натальей Беляевой.
Человеку с диагнозом сахарный диабет 2 типа удается удерживать нормальный уровень глюкозы крови только с помощью специального питания. Но чтобы добиться отличных результатов компенсации заболевания, важно знать, что нельзя есть при сахарном диабете, какие продукты стоит максимально ограничить, а какие можно употреблять без ограничений. Пациенты с сахарным диабетом 2 типа обязательно должны употреблять в достаточном количестве углеводы. Больным диабетом полезно вести определенный дневник питания, который будет помогать соблюдать диету.
Что можно есть:
- Белки животного и растительного происхождения (мясо, птица, рыба, яйца, сыр, творог, бобовые).
- Жиры животного и растительного происхождения (сливочное масло, сметана и творог с высоким содержанием жира, растительные масла, орехи).
- Углеводы только медленные (клетчатка – овощи, зелень, крупы – гречка, овсянка).
- Витамины и минералы, которые содержатся в вышеперечисленных продуктах.
- Специи, пряности, травы.
Чего есть нельзя:
Продукты, усугубляющие нарушения углеводного обмена, которые имеют место быть у данных пациентов. К ним относятся:
Таблица продуктов при сахарном диабете 2 типа
Меню на неделю при сахарном диабете 2 типа
Так выглядит примерный рацион питания больного диабета 2 типа. Врачи рекомендуют не составлять меню самостоятельно, а обратиться за консультацией к диетологам.
Завтрак: гречневая каша
Обед: говядина, тушенная с овощами
Полдник: запеченное яблоко с творогом
Ужин: горбуша на овощной подушке
Завтрак: перловая каша
Обед: луковый суп или говядина с овощами
Полдник: салат из капусты с яблоком
Ужин: нежирная рыба
Завтрак: пшенная каша с тыквой
Обед: куриное филе и крупа на выбор из разрешенных
Полдник: творог с ягодами
Ужин: нежирная рыба или индейка с тушеными овощами
Завтрак: омлет (на одну порцию не больше двух яиц)
Обед: курица с крупой
Ужин: нежирное мясо говядины и овощи
Обед: филе белой рыбы в духовке с овощами
Полдник: салат капустный
Завтрак: любая каша из списка разрешенных
Обед: овощной суп-пюре в мультиварке
Полдник: смузи из киви
Ужин: курица или индейка с овощами
Завтрак: овсяная каша
Обед: куриный суп
Полдник: салат с сельдереем и грецким орехом
Ужин: филе нежирной рыбы с овощами
Правильное питание при диабете 2 типа помогает похудеть, и тем самым снизить инсулинорезистентность клеток, другими словами, восприимчивость к инсулину.
Первое время диета при диабете 2 типа может казаться утомительной, но потом это станет образом жизни.
Сахарный диабет неизлечим, но его можно контролировать и жить полноценной жизнью. У пациентов, выполняющих правила и рекомендации, наблюдается нормализация сахара в крови, улучшается общее состояние организма и повышается иммунитет. Человек также может избавиться от лишних килограммов и всевозможных проблем, связанных с диабетом.
Важно запомнить главное правило – питание должно быть разнообразным. Важно, чтобы вместе с пищей человек получал витамины и другие полезные вещества, необходимые для жизнедеятельности организма.
Наталья Беляева, врач-диетолог:
«Сахарный диабет 2 типа относится к группе заболеваний НИЗ – неинфекционные заболевания, характеризующиеся длительной продолжительностью и медленной прогрессией. К слову, помимо сахарного диабета 2 типа, к этой группе относятся также сердечно-сосудистые заболевания, онкологические заболевания и хронические заболевания дыхательных путей. И что интересно, в происхождении всех этих заболеваний, основная роль, как фактору риска, принадлежит питанию.
Питание, как составляющая правильного образа жизни, при сахарном диабете 2 типа безусловно, должно быть организовано в соответствии с имеющимися нарушениями обменных процессов. Питание должно быть полноценным, содержать все макро- и микронутриенты. Важно питанием не только корректировать нарушенный углеводный обмен, у таких пациентов, но и не допускать формирование других проблем».
Статья подготовлена изданием «Комсомольская правда».
По материалам с сайта «ЗДОРОВОЕ ПИТАНИЕ» (https://здоровое-питание.рф)
Зачем соблюдать диету
Основной лечения сахарного диабета I типа является грамотная инсулинотерапия и владение методиками самоконтроля. При этом целью врача является подобрать такое сочетание препаратов и режим лечения, чтобы минимизировать колебания глюкозы в крови и снизить риск возможных осложнений. Диета в лечении сахарного диабета I типа играет второстепенную роль. Пациенты с нормальным весом в отсутствие каких-либо осложнений при правильно подобранной терапии нуждаются лишь в ограничении приема продуктов, содержащих легкоусвояемые углеводы. В остальном диета больного сахарным диабетом I типа соответствует полноценному здоровому рациону питания, сбалансированному по калорийности и содержанию основных питательных веществ. Современные схемы лечения включают введение Инсулина короткого действия 3 раза в день перед каждым из основных приемов пищи. Несмотря на то, что доза инсулина корректируется в зависимости от планируемого объема еды, полностью сымитировать физиологический ритм выделения инсулина в организме достаточно сложно. Ведь введенный инсулин «не знает», когда и сколько вы съели. Поэтому пациенты с сахарным диабетом I типа нуждаются в соблюдении некоторых ограничений в пище и тщательном самоконтроле.
Что есть? Что не есть?
Итак, пациентам с сахарным диабетом рекомендуют диету с умеренно сниженной энергоценностью за счет легкоусвояемых углеводов и животных жиров. Методы термической обработки не имеют значения. Жареное и острое противопоказано лишь пациентам, имеющим воспалительные заболевания желудочно-кишечного тракта. Раньше, пациентам рекомендовали дробный режим питания: 5-6 раз в день с равномерным распределением углеводов. В настоящее время при соблюдении современных режимов инсулинотерапии необходимости столь строго режима и частых приемов пищи нет.
Главное, чтобы доза введенного перед едой инсулина соответствовала тому повышению сахара в крови, которое произойдет после приема пищи. При этом следует понимать, что далеко не все продукты быстро и сильно повышают глюкозу в крови. Сахароповышающим действием обладают в основном углеводы. Поэтому съедаемые углеводы следует учитывать, чтобы правильно рассчитать дозу инсулина короткого действия. Углеводы входят в состав большинства растительных продуктов, а из животных – только в жидких молочных продуктах. Углеводы разделяют на те, которые сильно и слабо повышают глюкозу сыворотки крови после еды. К первым относятся злаки (хлеб, хлебобулочные изделия, крупы, кукуруза), фрукты, молоко и жидкие молочные продукты, некоторые овощи (картофель), а также продукты, содержащие сахар и другие легкоусвояемые углеводы (фруктоза, лактоза, мальтоза). Все эти продукты повышают глюкозу крови, и их следует подсчитывать при дозировании инсулина. Без подсчета можно есть следующие продукты: капусту, салат, зелень, редис, кабачки, баклажаны, тыкву, перец. Немного больше углеводов содержится в моркови, свекле и бобовых (без подсчета можно съесть не более 200 грамм бобовых за еду).
Категорически запрещается употребление сладких напитков (лимонад, чай с сахаром, фруктовые соки и т.д.), ограничивается употребление сладостей. В настоящее время выпускается целый ряд сладостей для больных сахарным диабетом. Их отличие заключается в том, что они содержат не легкоусвояемый сахар, а сахарозаменители, которые не так сильно повышают глюкозу крови после еды. Сахарозаменители разделяют на калорийные и некалорийные. К калорийным относится фруктоза, сорбит и ксилит. Эти вещества по пищевой ценности соответствуют глюкозе, однако не вызывают столь резкого повышения уровня глюкозы в крови. Предпочтительными для больных с сахарным диабетом являются некалорийные заменители сахара, такие как аспартам, сахарин, цикламат, ставиозид (Сукразид, Аспартам, Сурель, СусЛюкс и до.). К сожалению пока что большинство продуктов для диабетиков содержат калорийные заменители сахара. Больным с избыточно массой тела они противопоказаны. Внимательно следите за составом покупаемых продуктов в отделе «Для диабетиков». И помните, что даже эти продукты следует учитывать при расчете доз инсулина.
Для более точного расчета дозы инсулина относительно количества съеденных продуктов разработана система Хлебных Единиц (ХЕ). Одна ХЕ равна количеству продукта, содержащего 10-12 граммов углеводов, например один кусок хлеба, один апельсин средней величины, 1 стакан молока, 2 столовые ложки каши с горкой. Существуют специальные таблицы для расчета хлебных единиц в продуктах питания. Зная, сколько ХЕ вы собираетесь съесть за прием и измерив сахар крови до еды, вы можете ввести соответствующую дозу инсулина короткого действия. А затем проверить сахар крови после еды. Не рекомендуется съедать за каждый прием пищи более 7-8 ХЕ.
Таким образом, для больного сахарным диабетом I типа (при условии нормального веса), находящегося на правильном режиме инсулинотерапии, главным является не то что есть, а то как правильно подсчитать содержание углеводов в пище.
Алкоголь и сахарный диабет
Хотелось бы также сказать несколько слов о приеме алкоголя при сахарном диабете. Алкоголь обладает специфическим действием на пациентов с сахарным диабетом, находящихся на инсулинотерапии или сахароснижающих препаратах. У таких пациентов прием алкоголя может вызывать снижение уровня сахара в крови до состояния гипогликемии, которая может быть опасна для жизни. Происходит данное явление вследствие того, что спирт обладает свойством тормозить выход из печени запасов сахара и обычная доза инсулина в этом случае оказывается избыточной.
При этом в состоянии алкогольного опьянения больной может не обратить внимания на первые признаки гипогликемии и не принять своевременных мер по ее устранению. А окружающие могут отнести ухудшение самочувствия к состоянию опьянения.
Прием несладких алкогольных напитков в небольших дозах разрешен лишь пациентам, находящимся в состоянии компенсации. Вид алкоголя и дозы следует обязательно обсудить с лечащим врачом.



Диета при сахарном диабете 1 типа – это один из трех китов, на которых держится самочувствие и сама жизнь пациента. Два других – инсулинотерапия, включая постоянный контроль уроня сахара крови, и здоровый образ жизни.
Принципы лечебно-профилактического питания для пациентов с сахарным диабетом 1 типа
Сахарный диабет 1 типа, меню на неделю можно не расписывать строго, но всю жизнь диабетику придется придерживаться некоторых правил, которые, в принципе, полезны абсолютно всем:
- контроль инсулина и постоянная корректировка питания с учетом самочувствия и объективных показателей сахара крови;
- наготове должны быть источники простых углеводов, способные поднять уровень глюкозы крови в критический момент и предотвратить симптомы гипогликемической комы;
- регулярное питание не менее 5 раз в день;
- небольшие порции еды;
- полезные способы приготовления – запекание, тушение, варка, в том числе на пару;
- сбалансированный рацион, включающий все полезные вещества;
- пациенту следует контролировать не только калорийность рациона, но и объём употребляемых жидкостей, их должно быть не более 1200 мл в сутки.
Полезные продукты при сахарном диабете 1 типа
Сахарный диабет 1 типа, меню пациента непременно должно включать нежирные белковые продукты в достаточном количестве, полезные растительные жиры и медленные углеводы.
Из животных белков выбирайте:
- скумбрию, сардины, тунец и прочие сорта дико выращенной рыбы;
- курицу и индейку без кожи;
- кролика;
- телятину.
Растительные жиры ищите в богатых Омега-3 полиненасыщенными жирными кислотами:
- оливковом,
- льняном,
- кунжутном,
- соевом и других маслах.
Сложные углеводы в большом количестве присутствуют в бобовых, овощах, фруктах и зелени, но выбирая их, не забывайте о гликемическом индексе.
Вредные продукты при сахарном диабете 1 типа
Есть некоторые ограничения:
- рафинированные углеводы;
- сладкие фрукты;
- фастфуд;
- готовые продукты и полуфабрикаты, включая консервы и соусы.
Читайте далее
Удалить нельзя сохранить: выбор для желчного пузыря
Методы лечения холелитиаза: выбор методов лечения желчнокаменной болезни в России и зарубежных странах.
Питание при сахарном диабете 2 типа

Если вы думаете, что питание диабетиков 2 типа однообразное и неаппетитное, то глубоко ошибаетесь. Все продукты, которые присутствуют в меню больных диабетом с удовольствием станет употреблять даже здоровый человек, не придерживающийся никаких диет.
Диабет и фрукты

Фрукты содержат не только витамины, но и сахар. Что это означает для человека, болеющего сахарным диабетом?
Диета при сахарном диабете 2 типа

Сахарный диабет – чрезвычайно неприятное заболевание, при котором необходимо следовать строго определенному меню. Именно о таком меню мы и расскажем в этой статье.
Диабет I типа: лечебное питание детей

Строгое соблюдение специального рациона при тяжелой патологии функции поджелудочной железы у детей оптимизирует терапию и значительно облегчает жизнь всей семьи.
Если Вы заболели сахарным диабетом, то Вам рекомендуется приобрести 2 весов: кухонные и для измерения массы тела.
Кроме того, надо научиться разбираться в надписях на упаковках продуктов и привыкнуть заранее планировать прием пищи.
Питание при сахарном диабете преследует следующие цели:
- поддержание нормальной массы тела;
- поддержание нормального уровня холестерина;
- поддержание нормального уровня глюкозы.
Поддержание нормальной массы тела и уровня холестерина актуально для всех людей, а не только для больных с сахарным диабетом.
Существуют общие принципы здорового питания, которые рекомендуется придерживаться всем людям (и с диабетом, и без диабета):
- употреблять продукты с высоким содержанием пищевых волокон (овощи, хлеб из муки грубого помола, каши из цельного зерна);
- употреблять овощи и фрукты не менее 5 раз в день;
- исключить или снизить до минимума употребление рафинированных углеводов (сахар, сдоба, сладкие напитки, сдобное и слоеное тесто);
- исключить или снизить до минимума употребление транс-ненасыщенных жиров (технологически обработанные растительные жиры, которые содержатся в маргарине, кондитерских изделиях, майонезе и готовых соусах и др.);
- выбирать мясо с пониженным содержанием жира (например, курятину без кожи);
- исключить из рациона субпродукты, колбасы, сосиски, копчености, полуфабрикаты, замороженные продукты, жирные сорта мяса, сливочное масло;
- снизить употребление поваренной соли до 2,4 г/сут;
- есть рыбу не менее 2 раз в неделю;
- употреблять продукты с высоким содержанием омега-3-полиненасыщенных жирных кислот (жирная морская рыба в отварном или запеченном виде минимум 140 грамм в неделю, а лучше 280 грамм в неделю для женщин детородного возраста и 560 грамм в неделю для мужчин и женщин в менопаузе, при этом не более 100 г рыбы в день; оливковое, льняное, соевое, хлопковое и рапсовое масла, но при этом не более 2 столовых ложек любого масла в день в составе всей еды);
- питаться не реже 3 раз в день, а лучше 5-6 раз в день небольшими порциями.
Питание при избыточной массе тела и ожирении рассмотрено в разделе «Питание при ожирении».
Пациентам с сахарным диабетом для поддержания нормального уровня глюкозы надо знать:
- какие продукты повышают глюкозу крови;
- гликемический индекс продуктов.
Глюкозу крови повышают углеводы. При диабете важно научиться определять наличие углеводов в продуктах. Иногда пациенты спрашивают, если исключить углеводы из питания, нормализуется ли глюкоза крови без таблеток и инсулина. Ответ: углеводы должны составлять 55-60% в рационе человека, как с диабетом, так и без диабета.
Углеводы содержатся в крупах, хлебе, овощах, фруктах, молоке, кефире и других продуктах, без которых невозможно здоровое питание. И все эти продукты повышают глюкозу крови.
Часто на продуктах встречаются надписи: «без сахара», «диабетическое». К этим надписям необходимо относиться критически. Если на упаковке написано «Без сахара», это не значит «Без углеводов» и не значит, что этот продукт не повысит глюкозу крови. Чем больше углеводов, тем сильнее повысится глюкоза. Смотреть количество углеводов можно на упаковках продуктов в разделе «Пищевая ценность».

Чтобы определить, как определенный продукт повысит глюкозу крови, вводится понятие «хлебная единица» (ХЕ). 1 ХЕ = 10-12 грамм углеводов. Для удобства лучше брать в 1 ХЕ 10 г углеводов. 1 ХЕ в среднем повышает уровень на 2-2,8 ммоль/л.
Существуют ориентировочные системы подсчета хлебных единиц:
Данный способ подсчета углеводов является весьма приблизительным.
Более точный состав продуктов приведен в разделе «Таблицы с составом продуктов» (в таблицах даны ориентировочные данные, по разным источникам данные по пищевой ценности одних и тех же продуктов могут отличаться).
Если человек получает инсулинотерапию, важно точно определить количество углеводов (особенно у детей). Эти вопросы рассмотрены в разделе «Питание при сахарном диабете 1 типа».
Однако продукты даже с одинаковым содержанием углеводов по-разному повышают глюкозу крови. Углеводы бывают простые (быстрые) и сложные (медленные).
Быстрые углеводы быстро всасываются и быстро повышают глюкозу крови. Они должны быть ограничены при сахарном диабете (не более 10% суточной калорийности). Чтобы употреблять такие углеводы на инсулинотерапии, надо уметь их компенсировать.
К быстрым углеводам относится сахар, мед, фруктовые соки, сдоба, сладкие напитки, виноград и другие сладкие фрукты, сухие завтраки и др.).
Медленные углеводы – это каши (гречка, перловка, цельнозерновая овсянка (не хлопья), бурый рис, макароны из твердых сортов пшеницы).
Степень, в какой продукты повышают глюкозу крови, называется гликемическим индексом. Гликемический индекс показывает, с какой скоростью данный продукт превращается в глюкозу и оказывается в крови. За точку отсчета (ГИ -100) в некоторых случаях берется белый хлеб, а в некоторых — глюкоза. Относительно этих величин и рассчитывается ГИ всех остальных продуктов.
Чем выше гликемический индекс, тем быстрее повысится глюкоза крови. Различают продукты с низким, средним и высоким гликемическим индексом. Низкий ГИ – 55 и меньше, средний – 56-59, высокий 70 и более.
Быстрые углеводы – это продукты с высоким гликемическим индексом.
В зависимости от способа приготовления ГИ одного и того же продукта могут отличаться. Например, ГИ горячей отварной картошки до 80, отварной картошки из холодильника – 50, жареного картофеля – 60-75, картофельного пюре – 85-95.
Таблицы с гликемическим индексом продуктов можно найти в интернете.
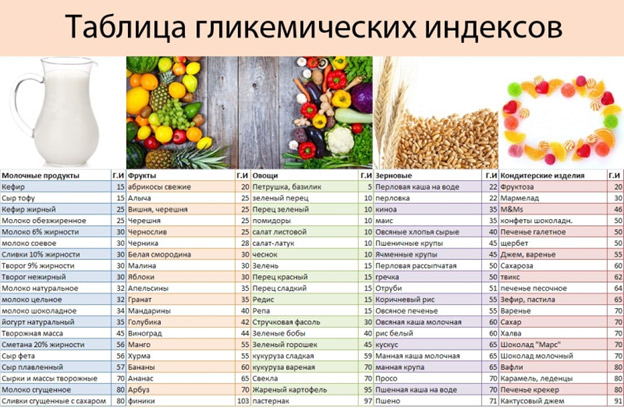
Низкий ГИ имеют большинство овощей (но, например, ГИ свеклы и моркови высокий). Каши из дробленых круп, хлопьев быстрого приготовления, манка, кукурузная каша имеют высокий гликемический индекс, их лучше исключить из питания, а употреблять каши из цельного зерна.
Существуют некоторые приемы, как снизить гликемический индекс.
Например, в некоторые продукты можно добавить отруби.
Макароны не надо доводить до слишком разваренного состояния, они должны быть твердыми, это меньше повысит глюкозу крови.
Если приготовить кашу или макароны и сразу не есть, а поставить в холодильник и потом разогреть на следующий день, то гликемический индекс такого продукта будет ниже, чем свежеприготовленного.
Сахарозаменители
Различают искусственные и натуральные сахарозаменители.
Искусственные сахарозаменители (подсластители) это аспартам (Е 951), сахарин (Е 954), ацесульфам К (Е 950), цикламат (Е 952), сукралоза (Е 955), неотам (Е 961). Они не повышают глюкозу крови и не содержат калорий.
Аспартам в 200 раз слаще сахара, не выдерживает тепловой обработки, не рекомендуется при фенилкетонурии, допустимая доза в сутки 40 мг/кг веса.
Ацесульфам К в 130-200 раз слаще сахара, можно использовать для выпечки, допустимая доза в сутки 15 мг/кг веса.
Цикламат в 30-50 раз слаще сахара, можно использовать для выпечки, ограничивают при почечной недостаточности, допустимая доза в сутки 11 мг/кг веса.
Сахарин в 300-500 раз слаще сахара, добавляют после приготовления пищи, имеет горчащий привкус, допустимая доза в сутки 5 мг/кг веса.
Сукралоза в 600 раз слаще сахара, можно использовать для выпечки и приготовления пищи, допустимая доза в сутки 9 мг/кг веса.
Неотам — создан на основе аспартама, в 7000—13000 раз слаще сахарозы, может применяться при выпечке и варке.
Искусственные сахарозаменители не рекомендуется употреблять при беременности и детям до 3 лет.
сахарные спирты (ксилит, сорбит, изомальт, мальтит, маннит, эритрит и лактит);
Фруктоза содержит калории. Она медленнее всасывается в кишечнике, чем сахар, но точно так же повышает глюкозу крови.
Сахарные спирты содержат калории и углеводы, но глюкозу крови они не повышают. Однако могут вызывать тошноту, рвоту, вздутие живота, диарею.
Стевия это сладкая трава, она не содержит калории и не повышает глюкозу крови. Имеет специфический привкус, которого нет у продукта из стевии – стевиозида. Если в составе написано «стевия», значит, что это содержит в себе перемолотые в порошок листья стевии. Если же написано «стевиозид» — в составе находится очищенный экстракт из этих листьев.
Существуют смеси сахарозаменителей, которые содержат разные сахарозаменители в разных пропорциях. Например, Фитпарад № 7 содержит эритритол, стевиозид и сукралозу.
При сахарном диабете не рекомендуется употребление алкоголя.
Но если Вы решили употребить алкоголь, то следует иметь в виду:
Допустимое употребление алкоголя составляет 1-2 стандартные алкогольные единицы. 1 стандартная алкогольная единица – это 15 г чистого этилового спирта (300 мл пива, 140 мл столового вина, 40 мл крепких напитков).
Алкоголь снижает глюкозу крови, что может привести к гипогликемии. Это происходит из-за того, что алкоголь блокирует выброс глюкозы печенью. Известны случаи тяжелых гипогликемий у больных с диабетом (в том числе со смертельным исходом) на фоне употребления алкоголя, когда окружающие считали, что человек просто пьян. Поэтому при употреблении алкоголя надо есть, часто измерять глюкозу и не оставаться одному.
Пиво, сладкое вино могут повышать глюкозу крови (в зависимости от количества пищи, физической нагрузки).
Алкоголь несовместим с метформином.
Данный раздел является достаточно сложным. Однако он необходим для того, чтобы вести более свободный образ жизни и достичь компенсации диабета. Первое время будет сложно, но потом это войдет в привычку и будет совершаться автоматически. Все мы учились читать по слогам, и никто не сел за руль автомобиля и сразу поехал.
Существует 2 основных пути поддержания компенсации при диабете:
1) практически свободное питание (при этом необходимы частые замеры уровня гликемии, точный подсчет углеводов в еде и умение самостоятельно корректировать дозу инсулина);
2) фиксированный режим инсулинотерапии (рекомендации в выписках из стационара основаны на таком подходе, при этом должен быть фиксированный режим питания с одним и те же количеством углеводов и одинаковый уровень физической активности).
В обоих случаях необходимо уметь правильно считать еду. Первый путь более сложен, но он необходим для молодых активных людей. Второй путь больше подходит для тех, кто ведет размеренный образ жизни, например, для людей пожилого возраста. При втором пути можно составить несколько вариантов меню и придерживаться его.
А. Расчет углеводов.
Инсулин необходим для усвоения углеводов.
Чтобы компенсировать углеводы инсулином, надо четко определять их количество. Т.е. на определенное количество углеводов должно вводиться определенное количество инсулина. Это соотношение индивидуально для каждого человека. Если Вы придерживаетесь постоянной схемы инсулинотерапии, не изменяете самостоятельно дозы инсулина, значит, Вам надо постоянно употреблять одно и то же количество углеводов. Если Вы хотите придерживаться более свободного питания, надо уметь считать углеводы и рассчитывать дозу инсулина на них.
Количество углеводов можно определять в граммах или хлебных единицах.
Понятие «хлебная единица» (ХЕ) введено для удобства подсчетов. 1 ХЕ = 10-12 грамм углеводов. Для удобства лучше брать в 1 ХЕ 10 г углеводов.
Например, в 100 г. печенья содержится 70 г. углеводов, это 7 ХЕ. Если съесть 100 г. печенья, при отсутствии инсулина в организме, глюкоза может повыситься на 14-19 ммоль. Но цифры эти индивидуальны.
В состав так называемых диабетических продуктов часто входят спирты в качестве подсластителей (изомальт, сорбитол). Они не повышают глюкозу крови, поэтому количество спиртов необходимо исключать из общего количества углеводов.
Например, в 100 г печенья содержится 70 г углеводов, в том числе 20 г сорбитола. Значит 70-20=50/10=5 ХЕ.

На фото выше в 100 г продукта 15 г углеводов (Total Carbohydrate), из 15 – сахарные спирты (Sugar Alcohol). Такой продукт не повысит уровень глюкозы крови.
Фруктозу вычитать не надо! Фруктоза – повышает глюкозу крови в той же степени, как и обычный сахар.
При наличии СД возникают 2 задачи при подсчете ХЕ:
- Определить, сколько ХЕ содержится в данном конкретном продукте, который сейчас Вы собираетесь съесть (не в 100 г, а именно в этом количестве продукта, который Вы хотите съесть, например, в каше, которую Вы положили себе в тарелку и собираетесь съесть).
- Сколько надо съесть продукта на необходимое количество ХЕ (например, утром ем 3 ХЕ, но каши не хочу, хочу картошку).
В принципе, это 1 задача, но с разных сторон.
Количество ХЕ можно определять приблизительно (каши – ложками, фрукты чашками, фрукты штуками), а можно (и нужно) более точно — по весу.
Приблизительному подсчету учат во многих школах диабета. Почему? – Потому что многие пациенты и подсчет ложками считают крайне обременительным. Но, по крайней мере, хотя бы первое время лучше взвешивать продукты, чтобы привыкнуть на глаз определять размеры порций. Не так и сложно поставить на кухне кухонные весы.
Как определить, сколько ХЕ содержится в данном количестве еды по весу:
— узнать, сколько углеводов в 100 г. продукта (на упаковке – см. пищевую ценность продукта – углеводы);
— количество углеводов разделить на 1000 и умножить на вес продукта (если считаем в углеводах, то делим не 1000, а на 100).
СОДЕРЖАНИЕ УГЛЕВОДОВ в 100 г. х ВЕС ЕДЫ (в граммах)/1000
Например, находим в интернете пищевую ценность картофеля — 17 г углеводов в 100 г. Взвешиваем картофель, который хотим съесть, получаем 200 г. 17/1000*200 = 3,4 ХЕ (если считаем в углеводах, то делим не на 1000, а на 100: 17/100*200 = 34 г. углеводов).
Взвешивать овощи надо до готовки! (При готовке вес продукта изменяется, но углеводы остаются). Если приблизительно, то 1 средняя картофелина весит 60 г, 17/1000*60 = 1 ХЕ. Т.е. 1 средняя картофелина приблизительно 1 ХЕ. Но лучше взвесить картошку, чтобы представлять себе, что такое 60 г.
Правильно крупы, макароны взвешивать в сухом виде, сварить и взвесить готовую кашу. Количество ХЕ заложенной в кашу сухой крупы делят на вес готовой каши и получают количество ХЕ в своей конкретной каше. Каша может получиться разная (в 100 г вязкой каши ХЕ будет меньше, чем в 100 г рассыпчатой каши).
Разберем гречневую кашу.
Возьмем граненый стакан гречки, это 170 г сухой крупы. В 100 г. – 57 г. углеводов. 57/1000*170= 9,69 ХЕ. Взвесили готовую кашу, получили 570 г.
9,69 ХЕ/570*100= 1,7 ХЕ в 100 г. каши.
Если кашу варили на молоке надо учесть углеводы, содержащиеся в молоке. Например, в вышеуказанную кашу добавили вместо воды 300 мл молока (100 мл – 0,47 ХЕ, 300 – 1,41 ХЕ). 9,69+1,41=11 ХЕ/570*100=1,9 ХЕ в 100 г. каши.
Точно также пекут блины, пироги и пр. Считают количество ХЕ всех продуктов, которые вошли в пирог (сахар, мука, молоко). Взвешивают весь пирог. Количество ХЕ сухих продуктов делят на вес пирога, получается количество ХЕ в 1 грамме, умножаем на 100 – в 100 г.
Хотя бы несколько раз такое стоит сделать. Тогда Вы убедитесь, что небольшой кусочек пирога потянет 6-7 ХЕ.
Для этого надо 1000 разделить на количество углеводов в 100 г. или 100 разделить на количество ХЕ в 100 г.
Например, в 100 г. каши – 17 г углеводов, 1000/17 = 58 г каши на 1 ХЕ.
В дальнейшем такие расчеты проводить будет необязательно. Удобно разработать таблицы по ХЕ под свое меню и положить на кухне, пока расчеты не дойдут до автоматизма. За основу можно взять таблицу Рустема.
Сколько ХЕ необходимо съедать в сутки?
Дефицит массы тела – 25-30 ХЕ в сутки. В пределах каждой категории мужчины употребляют ближе к верхней границе диапазона, женщины – ближе к нижней.
На один основной прием пищи не рекомендуются употреблять более 7 ХЕ.
Как можно облегчить себе жизнь? На первых порах записывать полученные результаты. Сварили кашу, записали.
Такую табличку можно составить по всем продуктам и повесить на холодильник. В дальнейшем все будет получаться автоматически.
В первое время надо держать под рукой некоторые формулы:
1000/ количество углеводов в 100 г.
Б. Гликемический индекс
Продукты с разным гликемическим индексом по-разному влияют на сахар в крови по времени (быстро или медленно повышают уровень глюкозы). Чем выше гликемический индекс, тем быстрее повысится глюкоза крови (такие продукты необходимо исключить из рациона, но их хорошо употреблять при гипогликемии).
Жирные продукты медленнее повышают глюкозу, т.к. жиры тормозят всасывание углеводов (жареный картофель меньше повысит глюкозу, чем пюре; но пюре можно замедлить маслом).
Жидкие продукты (особенно теплые) быстрее повысят глюкозу крови.
На скорость всасывания так же влияет:
степень обработки продукта (чем мельче, тем быстрее);
скорость приема пищи;
запивается ли пища.
Гликемический индекс также необходимо учитывать для того, чтобы знать, какие продукты в какое время суток лучше употреблять. Во избежание высокого уровня глюкозы крови профиль действия пищевого инсулина должен совпадать с профилем всасывания углеводов из пищи. Например, если углеводы всосутся раньше, чем начнет действовать инсулин, получим высокий уровень глюкозы. Если позже – можем получить гипогликемию.
В зависимости от времени инсулин в организме действует по-разному. Утром инсулин разворачивается медленно, чтобы избежать высокого пищевого пика необходимо употреблять в пищу продукты с низким ГИ. В обед инсулин работает быстрее – здесь важно совмещать продукты с высоким и низким ГИ. Вечером инсулин работает быстрее всего – подойдут продукты с более высоким ГИ.
Примерный перечень продуктов в зависимости от приема пищи
Если пользуетесь ультракороткими аналогами инсулина, то фрукты должны быть в основной прием пищи (возможно с небольшой паузой после основной еды).
В. Частота приема пищи.
Зависит от вида инсулина. При генно-инженерных инсулинах (моноинсулин, актрапид, хумулин, генсулин) обычно необходимы перекусы на пике действия инсулина (как правило, через 2 часа после инъекции).
На аналогах (апидра, новорапид) перекусы не нужны.
Можно ли есть дополнительную еду, когда хочется и колоть на нее дополнительный инсулин? В принципе можно, но лучше не надо так делать, пока не научитесь компенсации, т.к. профили разных доз будут наслаиваться друг на друга. А до этого лучше до отработки предыдущей дозы инсулина новую дозу не вводить (для генно-инженерных инсулинов – 5 часов, для аналогов – 4 часа).
Г. Пауза между введением инсулина и приемом пищи.
Помимо ГИ продуктов огромную роль играет время экспозиции между уколом короткого инсулина и приемом пищи (пауза). Пауза подбирается индивидуально. Самая большая пауза обычно на завтрак. Аналоги инсулина вводят без паузы или после еды.
Подробно о паузе написано в разделе «Подбор доз короткого инсулина».
Д. Белково-жировые единицы
В белках и жирах нет углеводов, однако после их употребления углеводы (глюкоза) получаются в процессе биохимических реакций уже внутри организма и глюкоза крови может повышаться. Влияние белков и жиров на глюкозу крови очень индивидуально и отличается у разных людей. У кого-то они повышают глюкозу крови, у кого-то нет. Определить это можно только опытным путем, измеряя глюкозу после различной еды. Очень условно 100 г. белков можно приравнять к одной ХЕ.
В любом случае, влияние белков на СК будет намного ниже, чем влияние углеводов. При этом белки и жиры повышают глюкозу крови медленно и начинают «вылезать» через несколько часов.
Для того, чтобы определить, как белки влияют на Ваш уровень глюкозы крови, необходимо измерять глюкозу крови через 3-4 часа после приема белковой пищи (например, если съели много мяса без углеводов, измерьте уровень глюкозы через 3-4 часа).
Рациональная, сбалансированная диета – важный компонент успешного контроля гликемии. Современные рекомендации по лечению диабета не предусматривают глобальных запретов, однако учитывать и вид продуктов, и их количество необходимо. Каким должно быть питание при сахарном диабете, как составить здоровый рацион и от каких продуктов лучше отказаться?
Сахарный диабет 1 типа
При диабете 1 типа клетки поджелудочной железы не производят гормон инсулин, который обеспечивает проникновение глюкозы из кровяного русла в клетки. Основа лечения в этом случае — возмещение дефицита инсулина за счет введения его извне. При этом инсулин должен поступать в такой дозе, чтобы обеспечить транспорт всей поступающей с продуктами глюкозы из крови в клетки1.
Согласно современным представлениям, рацион правильного питания при диабете 1 типа соответствует полноценному, сбалансированному рациону по содержанию основных питательных веществ и калорийности. Подбирать только низкоуглеводные продукты при правильном подходе нет необходимости1.
Правила, которых необходимо придерживаться, при составлении меню1,2:
- Белки и жиры людям, живущим с диабетом, можно потреблять без ограничений (при условии нормальной массы тела и с учетом калорийности). При избыточном весе рекомендуется ограничивать содержание жиров в рационе.
- Углеводы, содержащиеся в овощах, незначительно повышают уровень сахара в крови, поэтому большинство овощей можно есть практически без ограничений. Без подсчета уровня сахара можно есть зеленые листовые овощи, кабачки, перец, капусту, а также бобовые при условии потребления в умеренных количествах (около 200 г на прием пищи).
- Углеводы, которые содержатся в зерновых (хлеб), фруктах, некоторых овощах (картофель, кукуруза), молоке и молочных продуктах, а также в сахаре, нужно учитывать. Вести подсчет углеводов помогает система хлебных единиц.
Система хлебных единиц
За одну хлебную единицу принимают количество любого продукта, которое содержит от 10 до 12 граммов углеводов. Именно столько содержится в одном куске хлеба, поэтому и единицы называют хлебными (ХЕ). Узнать их содержание в том или ином продукте можно из специальных таблиц1.
Система хлебных единиц помогает определиться с дозой инсулина короткого действия, который вводят приемом пищи. Для этого нужно измерить уровень глюкозы и посчитать, сколько единиц содержит порция, которую планируется съесть. Согласно рекомендациям, в одной порции должно быть не более 8 ХЕ. На основании этих данных и рассчитывается необходимая доза инсулина1,2.
Сахарный диабет 2 типа
Правильное, сбалансированное питание — неотъемлемая часть лечения диабета 2 типа. Ее калорийность рассчитывается исходя из массы тела: при нормальном весе количество калорий должно соответствовать затратам, при повышенном – быть ниже их (низкокалорийный рацион, гипокалорийная диета). Основные принципы питания при диабете 2 типа 2-5:
- Пища должна быть богата клетчаткой, которая тормозит усвоение сахара, препятствуя резкому повышению уровня глюкозы в крови. Этого достигают за счет высокого содержания в рационе овощей. В среднем уровень клетчатки в дневном меню должен составлять от 20 до 40 граммов.
- При приготовлении пищи лучше свести кулинарную обработку к минимуму. Важно помнить, что при измельчении, термической обработке содержащих углеводы продуктов глюкоза усваивается гораздо быстрее.
- Сахар и содержащие его продукты, в том числе чай, кофе с сахаром, должны быть максимально ограничены.
- Сахарозаменители можно есть в умеренных количествах, с учетом калорийности. Некалорийные сахарозаменители сахарин и аспартам можно потреблять по мере необходимости. Так называемые аналоги сахара ксилит, сорбит, фруктоза богаты калориями, поэтому их не рекомендуют при избыточном весе.
- Алкоголь вреден для здоровья, в том числе и при сахарном диабете. Он имеет высокую калорийность – 1 грамм чистого спирта содержит 7 ккал — и может способствовать повышению массы тела и ухудшению контроля над диабетом. Кроме того, при его потреблении увеличивается риск развития гипогликемии. Поэтому прием алкоголя нужно ограничить, а лучше – отказаться от него.
Принципы питания, направленные на снижение риска осложнений
- Содержание насыщенных жиров в рационе важно сократить: они не должны составлять более 10% от общего дневного количества калорий. Насыщенными жирами богаты красное мясо, молочные продукты, выпечка, фастфуд, яичные желтки, колбасные изделия.
- Ненасыщенные жиры нужно употреблять в пищу в необходимых количествах. Они содержатся в растительных маслах, рыбе, орехах, семечках. Около 2/3 всего количества жиров должны иметь растительное происхождение — оливковое и другое растительное масло.
- Содержание соли необходимо снизить до 5 граммов в сутки, а при наличии отеков – до 3 граммов.
В заключение хочется подчеркнуть, что сбалансированное питание и контроль калорийности помогают лучше контролировать течение сахарного диабета и снизить вероятность развития его осложнений.
Первостепенная задача при сахарном диабете — снижение уровня сахара в крови до оптимальных значений. При этом ключевую роль играет диетотерапия. Здоровое питание позволяет снизить вес и минимизировать риски, ассоциированные с сахарным диабетом.
Что такое диабет
Диабет — это хроническое нарушение углеводного, жирового и белкового обмена, характеризующееся повышением уровня глюкозы в крови натощак и значительно повышенным риском развития сердечно-сосудистых, почечных, неврологических, офтальмологических, эндокринологических и других заболеваний.
Диабет делится на две основные категории: 1-го и 2-го типа. Диабет 1-го типа чаще всего встречается у детей и подростков. Это аутоиммунное заболевание, вызванное разрушением бета-клеток поджелудочной железы, которые отвечают за производство гормона инсулина. Почему иммунная система активизируется, чтобы атаковать поджелудочную железу, до конца не ясно. Вероятные причины: хроническая вирусная инфекция, паразитоз, химические или свободнорадикальные повреждения, а также генетическая предрасположенность.
Людям с этим заболеванием потребуется пожизненная дотация инсулина для контроля содержания сахара в кровотоке. Человек с диабетом 1-го типа должен научиться управлять уровнем глюкозы в крови, изменяя типы и дозы инсулина по мере необходимости в соответствии с приемами пищи, выработкой глюкозы печенью и результатами регулярного анализа крови на глюкозу.
У здорового человека после приема пищи возрастает в крови уровень глюкозы, которая всасывается из желудочно-кишечного тракта. На повышение глюкозы реагирует поджелудочная железа, которая выбрасывает инсулин в кровяное русло, чтобы циркулирующая глюкоза могла попасть в клетки организма и превратиться в энергию АТФ. При нарушении углеводного обмена происходит снижение чувствительности клеток к инсулину. Поджелудочной железе приходится вырабатывать больше инсулина, чтобы компенсировать низкую чувствительность. Возникает гиперинсулинемия, но в такой период глюкозу удается держать в пределах нормы, поэтому человек может не подозревать о метаболических нарушениях. Конечно, проявления будут: это слабость и сонливость, лишний вес, абдоминальное ожирение, синдром поликистозных яичников, артериальная гипертензия. Складки тела могут потемнеть (черный акантоз), в местах трения кожи начинают расти папилломы. Если в этот период не обратить внимание на свое здоровье, все может закончиться развитием сахарного диабета.
Со временем поджелудочная железа истощается, вырабатываемого инсулина для поддержания глюкозы на должном уровне становится недостаточно и железа начинает расти. Далее инсулина будет все меньше и меньше, пока не потребуются его дотации извне.
Диабет 2-го типа обычно развивается после 40 лет у людей с избыточным весом. Однако сегодня диабет встречается даже у детей из-за «эпидемии» неправильного питания и, как следствие, ожирения. Детский рацион часто сконцентрирован на рафинированных углеводах — чипсах, сухариках, выпечке, сладостях, сладких напитках. К лишнему весу приводит также частое и дробное питание (при отсутствии медицинских показаний). Набору веса способствует не только неполноценное питание, но и хроническое недосыпание, стресс, малоподвижный образ жизни.
Сахарный диабет 2-го типа — это заболевание, при котором ухудшается гликемический контроль. Все начинается с небольшого роста уровня глюкозы после приема пищи. Затем происходит увеличение уровня сахара в крови натощак, и в итоге возникает недостаточная выработка инсулина и необходимость в инсулинотерапии.
Диабет также может развиться в результате хронического панкреатита и других повреждений поджелудочной железы.
Еще один тип диабета — гестационный — поражает около 4% всех беременных. Он возникает у женщин, которые не страдали диабетом до беременности, но во время вынашивания ребенка у них диабет развился. Чаще он встречается у женщин с ожирением и у тех, чьи родственники страдали этим заболеванием. После беременности у 5–10% женщин с гестационным диабетом развивается сахарный диабет 2-го типа, а 20–50% рискуют заболеть диабетом в последующие 5–10 лет при несоблюдении правил сбалансированного и полноценного питания.
Наименее распространенные типы диабета — генетические нарушения, такие как неонатальный диабет и диабет зрелых людей, что может быть вызвано дефектными генами, которые и приводят к нарушению функции инсулина.
Диета при сахарном диабете

Так как сахарным диабетом второго типа чаще страдают люди тучные, обязательное условие повышения чувствительности к инсулину — снижение массы тела. Причем даже незначительная потеря веса — в пределах 7–10% — заметно снижает риск возникновения сердечно-сосудистых заболеваний и других осложнений.
При составлении рациона людям с сахарном диабетом важно уделять внимание всем классам макронутриентов.
Белки
Потребление белка должно быть на уровне 0,8–1 г на 1 кг веса в день, а ограничения ниже этого уровня требуются только при возникновении почечной недостаточности.
В целом белок в рационе должен составлять примерно 25%. Нужно избегать употребления жирных сортов мяса, отдавая предпочтение говядине, курице, индейке, кролику, субпродуктам, рыбе, морепродуктам, икре. Хороший источник белка — костный бульон, яйца. Молочные продукты, хоть они и богаты легкоусвояемым белком, следует употреблять с осторожностью, так как они провоцируют сильный выброс инсулина. Разрешается выдержанный сыр.
Необходимо включать в рацион источники растительных белков: бобовые (чечевица, маш, нут, фасоль, эдамаме), киноа, зеленую гречку. Вместе с белками из бобовых в рацион поступает клетчатка — именно она играет важную роль в питании диабетиков.
Соотношение растительных и животных белков в рационе — 1:1.
Жиры
Потребление жиров должно быть на уровне 1 г на 1 кг веса. Соотношение животных и растительных — 1:1. Больным сахарным диабетом рекомендуется ограничить употребление насыщенных жиров и исключить трансжиры из рациона.
Количество насыщенных жиров быть около 5%, не выше — это животные жиры (сливочное масло, мясо).
Доля мононенасыщенных жиров — 8–15%. Это жидкие растительные масла, содержащие омега-9 жирные кислоты: оливковое, лесного ореха, миндаля, авокадо, макадамии.
Доля полиненасыщенных жиров — тоже 8–15%. Это жиры, содержащие омега-3 и омега-9 жирные кислоты: рыба, орехи, семена.
Обязательное условие — правильное соотношение омега-3 и омега-6 жирных кислот в рационе: от 1:1 до 1:4, не более, так как увеличение в рационе доли омеги-6 ведет к развитию хронического воспаления. Чтобы привести это соотношение к идеальному, диабетикам необходимо употреблять жирную морскую рыбу не менее двух раз в неделю или принимать добавки с омега-3 жирными кислотами.
Необходимо исключить трансжиры: маргарин, спреды, промышленные майонезы и соусы, шоколадные конфеты, батончики, шоколад с начинками, торты и другие кондитерские изделия, фастфуд, блюда во фритюре.
Однако даже полезные жиры могут стать трансжирами при неправильном приготовлении. Особенно это касается полиненасыщенных жиров: масла сафлоровое, подсолнечное, соевое, кукурузное. Эти масла боятся высокой температуры, окисляются при контакте с воздухом, поэтому готовить рекомендуется на насыщенных жирах (кокосовое масло, масло авокадо, сало, масло гхи, утиный жир, гусиный жир).
Углеводы
Количество углеводов в рационе должно составлять примерно 3-4 г на 1 кг веса.
Углеводы должны быть сложными, необработанными, богатыми клетчаткой. Клетчатки рекомендовано потреблять не менее 30 г в день. Для этого можно вводить в рацион несладкие фрукты (зеленые яблоки, недозрелые бананы, киви, грейпфруты, лимоны), ягоды (смородина, клюква, черника, малина, голубика), овощи (кабачки, морковь, репа, редька, редис, капуста, брокколи, цветная капуста, листовые овощи), зерновые и псевдозерновые (цельные крупы, гречка, киноа, дикий рис), семена (льняное семя, тыквенные семечки) и бобовые (чечевица, нут, маш, горох, фасоль, соя).
Рафинированные сахара, фастфуд, сладкие напитки, продукты из белой муки и другие источники простых углеводов, которые быстро всасываются в кровь, вызывают значительное повышение уровня сахара. В ответ на это организм усиливает выделение инсулина поджелудочной железой, что недопустимо при развитии диабета 2-го типа. Поэтому простые углеводы рекомендовано исключить или оставить в минимальном количестве.
Для оценки сахароповышающих свойств продуктов были разработаны специальные индексы, по которым легко ориентироваться диабетикам, чтобы выбрать разрешенные продукты питания.
Вода
Это полноценный компонент рациона человека. Необходимо пить не менее 30–35 мл на 1 кг веса. Только при таком количестве удовлетворяется потребность организма в жидкости. В этот объем не входят чай, кофе и другие напитки.
Гликемический индекс

Гликемический индекс (ГИ) рассчитывается исходя из того, насколько возрастает уровень глюкозы в крови за 2 часа после употребления 50 граммов углеводов из определенного продукта по сравнению с 50 граммами глюкозы. Гликемический индекс сахара — 100. ГИ других продуктов представлен в таблице.
Гликемический индекс продуктов
По этой таблице все продукты можно разделить на три типа:
- продукты с высоким гликемическим индексом — 70 и выше;
- продукты со средним гликемическим индексом — 56–69;
- продукты с низким гликемическим индексом — 55 и ниже.
Однако, как мы видим из таблицы, не все продукты ведут себя предсказуемо. Часто на величину гликемического индекса влияет способ их приготовления и сочетаемость. Жиры, имеющиеся в составе продукта, уменьшают гликемический индекс, и получается, что ГИ молочного шоколада (70) меньше ГИ арбуза (103).
Гликемическая нагрузка
В связи с этим был разработан еще один индекс: гликемическая нагрузка (ГН). ГН учитывает не только скорость повышения уровня сахара, но и общее количество углеводов в единице объема определенного продукта. Это более объективный показатель. К примеру, в 100 г молочного шоколада содержится 59,4 г углеводов. А в 100 г арбуза — 7,55 г углеводов. Это значит, что надо съесть примерно 800 г арбуза, чтобы получить эквивалентный 100 г молочного шоколада объем углеводов. ГН арбуза — 4, а молочного шоколада — 41.
Людям с сахарным диабетом нужно ориентироваться на таблицу продуктов гликемической нагрузки.
Гликемическая нагрузка продуктов
В этой таблице мы видим немного другую картину. И именно на этот показатель нужно ориентироваться при сахарном диабете, вводя в рацион продукты с низкой гликемической нагрузкой:
- высокая ГН — более 20;
- средняя ГН — 11–19;
- низкая ГН — 0–10.
В 2008 году в метаанализе 37 проспективных когортных исследований была выявлена прямая связь между диетами с более высоким ГИ или ГН и риском развития диабета 2-го типа, ишемической болезни сердца, болезни желчного пузыря, рака молочной железы и других заболеваний. Эффект был наиболее значительным для диабета 2-го типа. Диеты, которые включали в себя продукты с высокими ГИ или ГН, ассоциировались с увеличением риска сахарного диабета на 40% по сравнению с диетами, содержащие продукты с низкими ГИ и ГН.
Если ГН — величина постоянная (потому что она связана с количеством углеводов), то ГИ можно регулировать способами приготовления. Жиры уменьшают скорость подъема уровня глюкозы в крови. Такой же эффект дает клетчатка, которая препятствует быстрому всасыванию сахаров, а также оказывает положительное влияние на микробиоту кишечника.
Замечено, что очередность употребления блюд тоже влияет на уровень сахара. Если вначале съесть салат с большим количеством клетчатки, а потом углеводные продукты, то уровень сахара не поднимется высоко и, следовательно, не будет скачка уровня инсулина. Если же, наоборот, съесть сначала углеводный продукт, а потом салат с клетчаткой, глюкоза сразу поднимется высоко.
