Сахарный диабет 1 типа: причины появления, симптомы, диагностика и способы лечения.
Сахарный диабет (СД) 1 типа — это заболевание, в основе которого лежит разрушение бета-клеток поджелудочной железы, приводящее к абсолютной инсулиновой недостаточности и развитию хронической гипергликемии (повышению уровня глюкозы в крови). Заболевание обычно начинается у детей и подростков с пиком в 10-13 лет, но может развиться у людей любого возраста, в том числе и пожилых, хотя в большинстве случаев болезнь все же манифестирует до 40 лет.
В 2021 году в Российской Федерации на диспансерном учете по поводу сахарного диабета 1 типа состояло порядка 265 тысяч человек, из них 222 тысячи взрослые пациенты.
Причины возникновения сахарного диабета 1 типа
В развитии СД 1 типа важное место занимает генетическая предрасположенность, но заболевание развивается далеко не у каждого предрасположенного к нему человека. Для возникновения заболевания нужны триггеры – инфекционные и неинфекционные факторы внешней среды. Под воздействием триггеров запускаются аутоиммунные процессы и начинают вырабатываться антитела к собственным клеткам организма, в том числе к инсулину и клеткам поджелудочной железы, которая этот инсулин вырабатывает.
К инфекционным триггерам относятся энтеровирусы, ротавирусы, вирусы краснухи, ветряной оспы, эпидемического паротита, вирусного гепатита, цитомегаловирус, вирус Эпштейна-Барр и др. Среди неинфекционных триггеров, способных привести к сахарному диабету 1 типа у предрасположенного человека, выделяют диетические составляющие (глютен, сою, глюкозу), вскармливание ребенка раннего возраста коровьим молоком или смешанным питанием на основе коровьего молока, воздействие тяжелых металлов, нитритов/нитратов, веществ, токсичных для бета-клеток. Кроме того, играют роль психосоциальные факторы (стресс), ультрафиолетовая радиация, температура/сезонность.
В результате аутоиммунных процессов бета-клетки поджелудочной железы разрушаются, инсулин перестает вырабатываться, возникает абсолютная инсулиновая недостаточность. Клинически заболевание проявляется, когда разрушено более 80% бета-клеток.
В семье больного сахарным диабетом 1 типа наибольший риск заболеть имеют родственники первой степени родства с пациентом – братья, сестры, дети, родители.
ВОЗ выделяет два вида сахарного диабета 1 типа – иммуноопосредованный с образованием антител к собственным клеткам и идиопатический, когда причину болезни установить не удается.
Симптомы сахарного диабета 1 типа
Для сахарного диабета 1 типа характерно острое начало и быстрое развитие.
В доклинической стадии заболевания, когда симптомы болезни еще не проявляются, уже обнаруживаются антитела в анализах крови. В это время постепенно уменьшается масса клеток, продуцирующих инсулин, с развитием скрытых нарушений его секреции. Нередко появлению признаков сахарного диабета 1 типа предшествует вирусная инфекция, стресс или перегрузка организма легкоусвояемыми углеводами. В типичном случае спустя 2-4 недели после перенесенной вирусной инфекции у пациента появляется сухость во рту, сильная жажда (человек может выпивать до 5 литров воды в сутки, преимущественно в ночные и утренние часы), повышенный аппетит, частое и обильное мочеиспускание (до 3 литров бесцветной мочи в сутки, обычно в ночные часы). Нехватка инсулина приводит к тому, что ткани организма теряют способность к утилизации глюкозы, она накапливается в крови (возникает гипергликемия), что приводит к появлению глюкозы в моче – глюкозурии. Заболевание сопровождается общей и мышечной слабостью, выраженной потерей массы тела при нормальном или повышенном аппетите, тяжестью в голове, нарушениями зрения, может появиться кожный зуд, запах ацетона изо рта (при развитии кетоацидотического состояния).
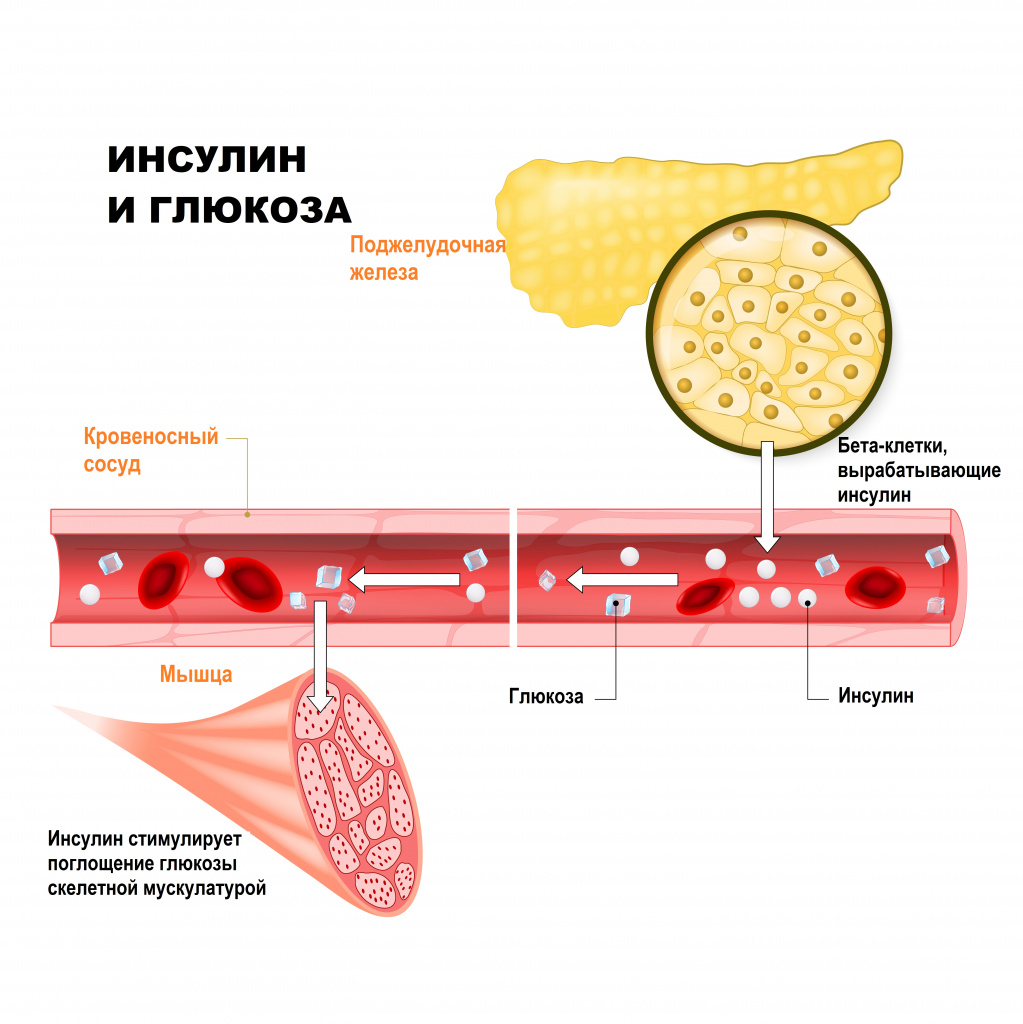
На фоне высокого уровня сахара в крови плохо заживают раны, может быть рецидивирующий фурункулез и кандидоз.
Диагностика сахарного диабета 1 типа
Пациентам с подозрением на сахарный диабет 1 типа рекомендованы следующие исследования:
Диагноз «сахарный диабет» у бессимптомного человека не ставится на основании однократно определенного ненормального значения глюкозы крови.
Для подтверждения диагноза требуется дополнительное обследование:
Пациентам с сахарным диабетом 1 типа рекомендована регистрация ЭКГ для скрининга сердечно-сосудистой патологии.
К каким врачам обращаться
Диагностикой и лечением сахарного диабета 1 типа занимается
. Пациенту с сахарным диабетом могут также требоваться консультации
, а также раз в год рекомендован осмотр офтальмолога с целью выявления изменений сетчатки, связанных с сахарным диабетом.
Лечение сахарного диабета 1 типа
Единственное средство лечения сахарного диабета 1 типа – пожизненная заместительная терапия инсулином. Для каждого пациента индивидуально определяются цели гликемического контроля – уровень HbA1c и глюкозы плазмы натощак, перед едой, на ночь, ночью и через 2 часа после еды. Эти уровни выбираются в зависимости от возраста, ожидаемой продолжительности жизни, наличия атеросклеротических сердечно-сосудистых заболеваний и риска тяжелой гипогликемии (чрезмерного снижения глюкозы крови).
Пациентам с сахарным диабетом 1 типа нужно самостоятельно контролировать уровень сахара в крови и вводить себе препараты инсулина в соответствии с полученными значениями (этому обучает врач-эндокринолог).
Препаратами первого выбора являются аналоги инсулина человека сверхбыстрого, ультракороткого, длительного и сверхдлительного действия. Поскольку у больных сахарным диабетом 1 типа не вырабатывается собственный инсулин, лекарственные препараты должны имитировать физиологическую секрецию этого гормона у здорового человека. С этой целью назначают комбинации из инсулинов длительного и короткого действия.
Препараты длительного действия имитируют базальную секрецию инсулина, обеспечивают стабильный уровень сахара в крови ночью и между приемами пищи. Короткие инсулины имитируют быструю секрецию инсулина в ответ на прием пищи, то есть они необходимы для того, чтобы организм мог утилизировать принятые с пищей углеводы. Пациент должен вводить себе инсулин короткого действия перед едой (количество препарата зависит от того, сколько углеводов планирует съесть человек). Правильно рассчитывать количество углеводов (так называемых «хлебных единиц») и вводимого инсулина пациента учит эндокринолог.
Назначение инсулина, расчет его дозы и распределение инсулина в течение суток требует обязательного предварительного составления диеты для пациента.
Больному сахарным диабетом необходимо потреблять достаточное количество калорий, жиров, белков и углеводов в соответствии с его возрастом, ростом и уровнем физической активности, при этом рацион должен учитывать индивидуальные потребности пациента, режим и образ жизни, привычки, материальные и бытовые условия. Физическая активность повышает качество жизни, но не является методом сахароснижающей терапии при сахарном диабете 1 типа.
Установка инсулиновой помпы, которая представляет собой небольшое электронное устройство, позволяет улучшить качество жизни пациента. Устройство способно вводить инсулин короткого или ультракороткого действия каждые 3–4 минуты, имитируя базальную секрецию и поступление «пищевого» инсулина. Однако инсулиновая помпа требует активного участия пациента – он должен быть дисциплинированным и осуществлять достаточный контроль уровня глюкозы крови.
С помощью индивидуального глюкометра пациент контролирует уровень сахара в крови не реже 4 раз в сутки – перед едой, через 2 часа после еды, на ночь и периодически ночью. Дополнительные измерения могут потребоваться перед физическими нагрузками и после них, при подозрении на гипогликемию, а также перед автовождением или управлением сложными механизмами.
Кроме того, существуют системы непрерывного мониторинга глюкозы, которые измеряют сахар каждые 5-15 минут с помощью устанавливаемых подкожно датчиков. Такие системы могут строить и сохранять графики уровня глюкозы, посылать сигнал тревоги, если уровень сахара близок к пороговым значениям, передавать данные на смартфон, откуда они могут быть сохранены и переданы врачу.
Для предотвращения сердечно-сосудистых осложнений пациенту с СД могут быть рекомендованы препараты, снижающие уровень холестерина в крови (статины), а также средства для контроля артериального давления.
Течение сахарного диабета 1 типа сопровождается развитием множества осложнений. К острым осложнениям, требующим экстренного вмешательства, относятся гипогликемические состояния вплоть до комы и диабетический кетоацидоз с развитием кетоацидотической комы.
Диабетический кетоацидоз становится следствием абсолютного инсулинодефицита. Причинами этого осложнения могут стать прекращение введения инсулина, сопутствующие заболевания, инфекционные болезни. При кетоацидотическом состоянии развиваются все симптомы диабета: обезвоживание при повышенной жажде, полиурия, разлитая боль в животе, рвота, запах ацетона изо рта, нарушение сознания вплоть до комы. Такое состояние требует лечения в реанимационных условиях.
При снижении сахара крови ниже 3,5 ммоль/л диагностируется гипогликемия. В случае развития тяжелой гипогликемии пациент может испытывать беспокойство, дрожь, тошноту, сильный голод. Гипогликемия сопровождается учащением пульса, появлением холодного пота, обильным мочеиспусканием, снижением концентрации внимания, головной болью, панической атакой, судорогами и нарушением сознания с развитием комы. При тяжелой гипогликемии требуется госпитализация и внутривенное введение глюкозы.
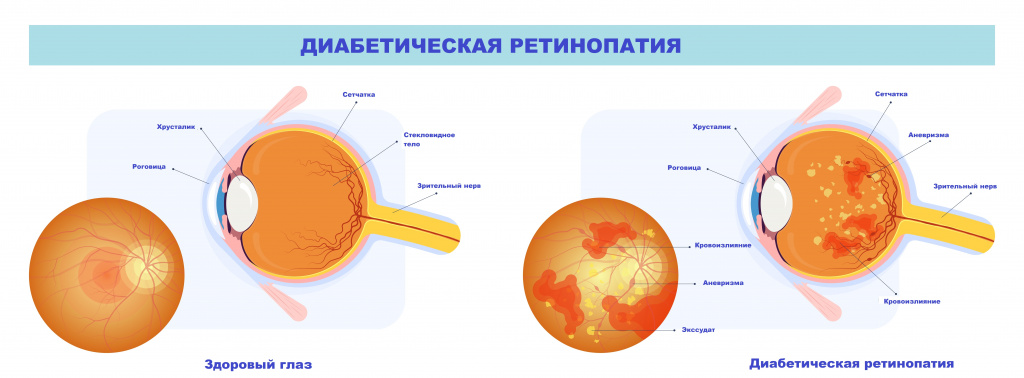
Среди хронических или поздних осложнений сахарного диабета выделяют микро- и макроангиопатии (поражение мелких и крупных сосудов соответственно), а также синдром диабетической стопы. При повреждении сосудов сетчатки глаза развивается диабетическая ретинопатия, приводящая к необратимой частичной или полной потере зрения. Риск развития слепоты у пациентов с сахарным диабетом в 10-20 раз выше, чем в общей популяции.
Поражение почечных артерий сопровождается нефропатией, значительно повышающей риск терминальной почечной недостаточности, особенно в тех случаях, когда присутствуют хроническая гипергликемия и артериальная гипертензия.
Диабетическая нейропатия представляет собой поражение нервной системы, которая проявляется различными двигательными и чувствительными нарушениями. Пациенты отмечают онемение конечностей, «мурашки», зябкость ног, нарушение чувствительности к вибрациям, синдром «беспокойных ног», когда при засыпании человек ощущает боль в ногах, жжение, непреодолимую потребность двигать ногами. Неприятные ощущения ослабляются во время ходьбы.
При диабетической нейропатии страдает болевая чувствительность, в результате чего пациент может не замечать небольшие травмы, мозоли, ранки стоп, которые инфицируются.
На фоне нейропатии развивается синдром диабетической стопы, чему способствуют нарушения кровоснабжения и присоединение инфекций. Для синдрома диабетической стопы характерно развитие язвенных дефектов, кожа становится сухой, трескается, что чревато присоединением инфекции (язвы чаще всего инфицируются стафилококками, стрептококками, бактериями кишечной группы). Атеросклеротическое поражение артерий нижних конечностей приводит к нарушению кровотока с развитием ишемического варианта диабетической стопы: кожа стопы холодная, бледная, пульс на артериях ослаблен или не прощупывается, при движении может возникать боль.
Макроангиопатии при сахарном диабете могут стать причиной развития ишемической болезни сердца и острого инфаркта миокарда, цереброваскулярной болезни с высоким риском инсульта, кроме того, поражаются периферические артерии, например сосуды нижних конечностей, с развитием синдрома перемежающейся хромоты и ишемической гангрены. Перечисленные заболевания не являются непосредственно осложнениями сахарного диабета, однако сахарный диабет приводит к их раннему развитию, увеличивает тяжесть, ухудшает течение.
Профилактика сахарного диабета 1 типа
В настоящее время не существует методов профилактики развития сахарного диабета 1 типа.
- Клинические рекомендации «Сахарный диабет 1 типа у взрослых». Разраб.: Российская ассоциация эндокринологов. – 2021.
- Алгоритмы специализированной медицинской помощи больным сахарным диабетом / Под редакцией И.И. Дедова, М.В. Шестаковой, А.Ю. Майорова. – 8-й выпуск. – М.: УП ПРИНТ; 2017.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.

Сахарный диабет 2 типа – это хроническое эндокринное заболевание, которое развивается вследствие инсулинорезистентности и нарушения функций бета-клеток поджелудочной железы, характеризуется состоянием гипергликемии. Проявляется обильным мочеиспусканием (полиурией), усиленным чувством жажды (полидипсией), зудом кожных покровов и слизистых оболочек, повышенным аппетитом, приливами жара, мышечной слабостью. Диагноз устанавливается на основании результатов лабораторных исследований. Выполняется анализ крови на концентрацию глюкозы, уровень гликозилированного гемоглобина, глюкозотолерантный тест. В лечении используются гипогликемические препараты, низкоуглеводная диета, повышение физической активности.
Общие сведения
Слово «диабет» переводится с греческого языка как «истекать, вытекать», фактически название заболевания означает «истечение сахара», «потеря сахара», что определяет ключевой симптом – усиленное выведение глюкозы с мочой. Сахарный диабет 2 типа, или инсулиннезависимый сахарный диабет, развивается на фоне повышения резистентности тканей к действию инсулина и последующего снижения функций клеток островков Лангерганса. В отличие от СД 1 типа, при котором недостаток инсулина первичен, при 2 типе заболевания дефицит гормона является результатом длительной инсулинорезистентности. Эпидемиологические данные весьма разнородны, зависят от этнических особенностей, социально-экономических условий жизни. В России предположительная распространенность – 7%, что составляет 85-90% всех форм диабета. Заболеваемость высока среди людей старше 40-45 лет.
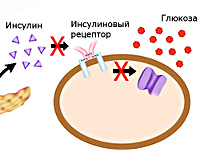
Причины СД 2 типа
Развитие заболевания провоцируется сочетанием наследственной предрасположенности и факторов, влияющих на организм на протяжении жизни. К зрелому возрасту неблагоприятные экзогенные воздействия снижают чувствительность клеток организма к инсулину, в результате чего они перестают получать достаточное количество глюкозы. Причинами СД II типа могут стать:
- Ожирение. Жировая ткань снижает способность клеток использовать инсулин. Избыточная масса тела является ключевым фактором риска развития болезни, ожирение определяется у 80-90% пациентов.
- Гиподинамия. Дефицит двигательной активности негативно сказывается на работе большинства органов и способствует замедлению обменных процессов в клетках. Гиподинамичный образ жизни сопровождается низким потреблением глюкозы мышцами и накоплением ее в крови.
- Неправильное питание. Основной причиной ожирения у лиц с диабетом является переедание – избыточная калорийность рациона. Другой негативный фактор – употребление большого количества рафинированного сахара, который быстро поступает в кровоток, провоцируя «скачки» секреции инсулина.
- Эндокринные болезни. Манифестация СД может быть спровоцирована эндокринными патологиями. Отмечаются случаи заболеваемости на фоне панкреатита, опухолей поджелудочной железы, гипофизарной недостаточности, гипо- или гиперфункции щитовидной железы или надпочечников.
- Инфекционные болезни. У людей с наследственной отягощенностью первичное проявление СД регистрируется как осложнение вирусного заболевания. Наиболее опасными считаются грипп, герпес и гепатит.
Патогенез
В основе сахарного диабета второго типа лежит нарушение метаболизма углеводов вследствие повышения резистентности клеток к инсулину (инсулинорезистентности). Снижается способность тканей принимать и утилизировать глюкозу, развивается состояние гипергликемии – повышенного уровня сахара плазмы, активизируются альтернативные способы получения энергии из свободных жирных кислот и аминокислот. Для компенсации гипергликемии организм усиленно выводит лишнюю глюкозу через почки. Ее количество в моче увеличивается, развивается глюкозурия. Высокая концентрация сахара в биологических жидкостях вызывает рост осмотического давления, что провоцирует полиурию – обильное учащенное мочеиспускание с потерей жидкости и солей, приводящее к обезвоживанию и водно-электролитному дисбалансу. Этими механизмами объясняется большинство симптомов СД – сильная жажда, сухость кожи, слабость, аритмии.
Гипергликемия изменяет процессы пептидного и липидного обмена. Остатки сахаров присоединяются к молекулам белков и жиров, нарушая их функции, возникает гиперпродукция глюкагона в поджелудочной железе, активируется расщепление жиров как источника энергии, усиливается реабсорбция глюкозы почками, нарушается трансмиттерная передача в нервной системе, воспаляются ткани кишечника. Таким образом, патогенетические механизмы СД провоцируют патологии сосудов (ангиопатии), нервной системы (нейропатии), пищеварительной системы, желез эндокринной секреции. Более поздний патогенетический механизм – инсулиновая недостаточность. Она формируется постепенно, в течение нескольких лет, вследствие истощения и естественной программированной гибели β-клеток. Со временем умеренный дефицит инсулина сменяется выраженным. Развивается вторичная инсулинозависимость, больным назначается инсулинотерапия.
Классификация
В зависимости от выраженности нарушений углеводного обмена при сахарном диабете выделяют фазу компенсации (достигнуто состояние нормогликемии), фазу субкомпенсации (с периодическим повышением уровня глюкозы крови) и фазу декомпенсации (гипергликемия устойчива, с трудом поддается коррекции). С учетом степени тяжести различают три формы заболевания:
- Легкая. Компенсация достигается корректировкой питания либо диетой в сочетании с минимальной дозировкой гипогликемического препарата. Риск развития осложнений низкий.
- Средняя. Для компенсации метаболических нарушений необходим регулярный прием сахароснижающих средств. Высока вероятность начальных стадий сосудистых осложнений.
- Тяжелая. Больные нуждаются в постоянном использовании таблетированных гипогликемических лекарств и инсулина, иногда – только в инсулинотерапии. Формируются серьезные диабетические осложнения – ангиопатии мелких и крупных сосудов, нейропатии, энцефалопатии.
Симптомы СД 2 типа
Заболевание развивается медленно, на начальной стадии проявления едва заметны, это значительно осложняет диагностику. Первым симптомом становится усиление чувства жажды. Больные ощущают сухость во рту, выпивают до 3-5 литров в день. Соответственно увеличивается количество мочи и частота позывов к опорожнению мочевого пузыря. У детей возможно развитие энуреза, особенно в ночное время. Из-за частых мочеиспусканий и высокого содержания сахара в выделяемой моче раздражается кожа паховой области, возникает зуд, появляются покраснения. Постепенно зуд охватывает область живота, подмышечных впадин, сгибов локтей и коленей. Недостаточное поступление глюкозы к тканям способствует повышению аппетита, пациенты испытывают голод уже спустя 1-2 часа после приема пищи. Несмотря на увеличение калорийности рациона, вес остается прежним либо снижается, так как глюкоза не усваивается, а теряется с выделяемой мочой.
Дополнительные симптомы – быстрая утомляемость, постоянное чувство усталости, дневная сонливость, слабость. Кожа становится сухой, истончается, склонна к высыпаниям, грибковым поражениям. На теле легко появляются синяки. Раны и ссадины долго заживают, часто инфицируются. У девочек и женщин развивается кандидоз половых органов, у мальчиков и мужчин – инфекции мочевыводящих путей. Большинство пациентов сообщают об ощущении покалывания в пальцах рук, онемении ступней. После еды может возникать чувство тошноты и даже рвота. Артериальное давление повышенное, нередки головные боли и головокружения.
Осложнения
Декомпенсированное течение СД 2 типа сопровождается развитием острых и хронических осложнений. К острым относятся состояния, возникающие быстро, внезапно и сопровождающиеся риском летального исхода – гипергликемическая кома, молочнокислая кома и гипогликемическая кома. Хронические осложнения формируются постепенно, включают диабетические микро- и макроангиопатии, проявляющиеся ретинопатией, нефропатией, тромбозами, атеросклерозом сосудов. Выявляются диабетические полинейропатии, а именно полиневриты периферических нервов, парезы, параличи, автономные нарушения в работе внутренних органов. Наблюдаются диабетические артропатии – суставные боли, ограничения подвижности, уменьшение объема синовиальной жидкости, а также диабетические энцефалопатии – расстройства психической сферы, проявляющиеся депрессией, эмоциональной неустойчивостью.
Диагностика
Сложность выявления инсулиннезависимого сахарного диабета объясняется отсутствием выраженной симптоматики на начальных стадиях заболевания. В связи с этим людям из группы риска и всем лицам после 40 лет рекомендуются скрининговые исследования плазмы на уровень сахара. Лабораторная диагностика является наиболее информативной, позволяет обнаружить не только раннюю стадию диабета, но и состояние предиабета – снижение толерантности к глюкозе, проявляющееся длительной гипергликемией после углеводной нагрузки. При признаках СД обследование проводит врач-эндокринолог. Диагностика начинается с выяснения жалоб и сбора анамнеза, специалист уточняет наличие факторов риска (ожирение, гиподинамия, наследственная отягощенность), выявляет базовые симптомы – полиурию, полидипсию, усиление аппетита. Диагноз подтверждается после получения результатов лабораторной диагностики. К специфическим тестам относятся:
- Глюкоза натощак. Критерием заболевания является уровень глюкозы выше 7 ммоль/л (для венозной крови). Забор материала производится после 8-12 часов голода.
- Глюкозотолерантный тест. Для диагностики СД на ранней стадии исследуется концентрация глюкозы через пару часов после употребления углеводистой пищи. Показатель выше 11,1 ммоль/л выявляет диабет, в диапазоне 7,8-11,0 ммоль/л определяется предиабет.
- Гликированный гемоглобин. Анализ позволяет оценить среднее значение концентрации глюкозы за последние три месяца. На диабет указывает значение 6,5% и более (венозная кровь). При результате 6,0-6,4% диагностируется предиабет.
Дифференциальная диагностика включает различение инсулиннезависимого СД с другими формами болезни, в частности – с сахарным диабетом первого типа. Клиническими отличиями являются медленное нарастание симптомов, более поздний срок начала болезни (хотя в последние годы заболевание диагностируется и у молодых людей 20-25 лет). Лабораторные дифференциальные признаки – повышенный или нормальный уровень инсулина и С-пептида, отсутствие антител к бета-клеткам поджелудочной железы.
Лечение СД 2 типа
В практической эндокринологии распространен системный подход к терапии. На ранних стадиях болезни основное внимание уделяется изменению образа жизни пациентов и консультациям, на которых специалист рассказывает о диабете, способах контроля сахара. При стойкой гипергликемии решается вопрос о применении медикаментозной коррекции. Полный комплекс лечебных мероприятий включает:
- Диету. Основной принцип питания – сокращение количества пищи с большим содержанием жиров и углеводов. Особенно «опасными» являются продукты с рафинированным сахаром – кондитерские изделия, конфеты, шоколад, сладкие газированные напитки. Рацион больных состоит из овощей, молочных продуктов, мяса, яиц, умеренного количества злаков. Необходим дробный режим питания, небольшие объемы порций, отказ от алкоголя и специй.
- Регулярные физические нагрузки. Пациентам без тяжелых диабетических осложнений показаны спортивные занятия, усиливающие процессы окисления (аэробные нагрузки). Их периодичность, продолжительность и интенсивность определяются индивидуально. Большинству больных разрешена спортивная ходьба, плавание и пешие прогулки. Среднее время одного занятия – 30-60 минут, частота 3-6 раз в неделю.
- Медикаментозную терапию. Используются лекарственные средства нескольких групп. Распространено применение бигуанидов и тиазолидиндионов – препаратов, которые снижают инсулиновую резистентность клеток, абсорбцию глюкозы в ЖКТ и ее производство в печени. При их недостаточной эффективности назначаются лекарства, усиливающие активность инсулина: ингибиторы ДПП-4, производные сульфонилмочевины, меглитиниды.
Прогноз и профилактика
Своевременная диагностика и ответственное отношение пациентов к лечению СД позволяют достичь состояния устойчивой компенсации, при котором долгое время сохраняется нормогликемия, а качество жизни больных остается высоким. Для профилактики заболевания необходимо придерживаться сбалансированного рациона питания с высоким содержанием клетчатки, ограничением сладких и жирных продуктов, дробным режимом приемов пищи. Важно избегать гиподинамии, ежедневно обеспечивать организму физическую нагрузку в виде ходьбы, 2-3 раза в течение недели заниматься спортом. Регулярный контроль глюкозы необходим лицам из групп риска (лишний вес, зрелый и пожилой возраст, случаи СД среди родственников).
Сахарный диабет: причины появления, симптомы, диагностика и способы лечения.
Сахарный диабет (СД) – группа хронических эндокринных патологий, связанных с нарушением усвоения глюкозы, возникающих в результате абсолютной или относительной инсулиновой недостаточности.
Основное его клиническое проявление – длительная гипергликемия вследствие нарушения метаболизма глюкозы в организме.
Согласно научным исследованиям, распространенность СД растет повсеместно. Статистика ВОЗ показывает, что в 2014 году 422 миллиона взрослого населения планеты страдало этим заболеванием, причем рост заболеваемости фиксировался из года в год. Количество недиагностированных случаев СД составляет около 50% от числа официально зарегистрированных. По документам ВОЗ болезнь у большинства людей диагностируется лишь тогда, когда возникают осложнения. Глобальная распространенность диабета среди людей старше 18 лет возросла с 4,7% в 1980 году до 8,5% в 2014 году. Врачи предполагают, что в течение следующих 20 лет количество людей с диабетом увеличится почти в два раза.
Причины появления сахарного диабета
Этиологию или патогенез большинства типов СД упрощенно можно описать как нарушение чувствительности к инсулину или как нарушение секреции инсулина.
Инсулин — это гормон, регулирующий уровень содержания сахара в крови и синтезирующийся β-клетками поджелудочной железы — последовательно, в несколько этапов. При диабете поджелудочная железа не вырабатывает достаточно инсулина или организм не может эффективно использовать вырабатываемый ею инсулин. Физиологическим и наиболее важным стимулятором секреции инсулина является глюкоза. Практически во всех тканях организма инсулин влияет на обмен углеводов, жиров, белков и электролитов, увеличивая транспорт глюкозы, белка и других веществ через мембрану клетки. Эндогенный инсулин сначала поступает в печень и лишь затем, меньшая его часть, — в большой круг кровообращения и почки.
Инсулин контролирует утилизацию глюкозы инсулинозависимыми тканями и поступление глюкозы в кровоток.
К инсулинозависимым тканям относится печень, мышцы и жировая ткань. В клетки этих тканей глюкоза может попасть только с помощью инсулина. Если в организме мало инсулина или клетки невосприимчивы к нему, то глюкоза остается в крови. К инсулиннезависимым тканям относится эндотелий сосудов, нервная ткань и хрусталик глаза.
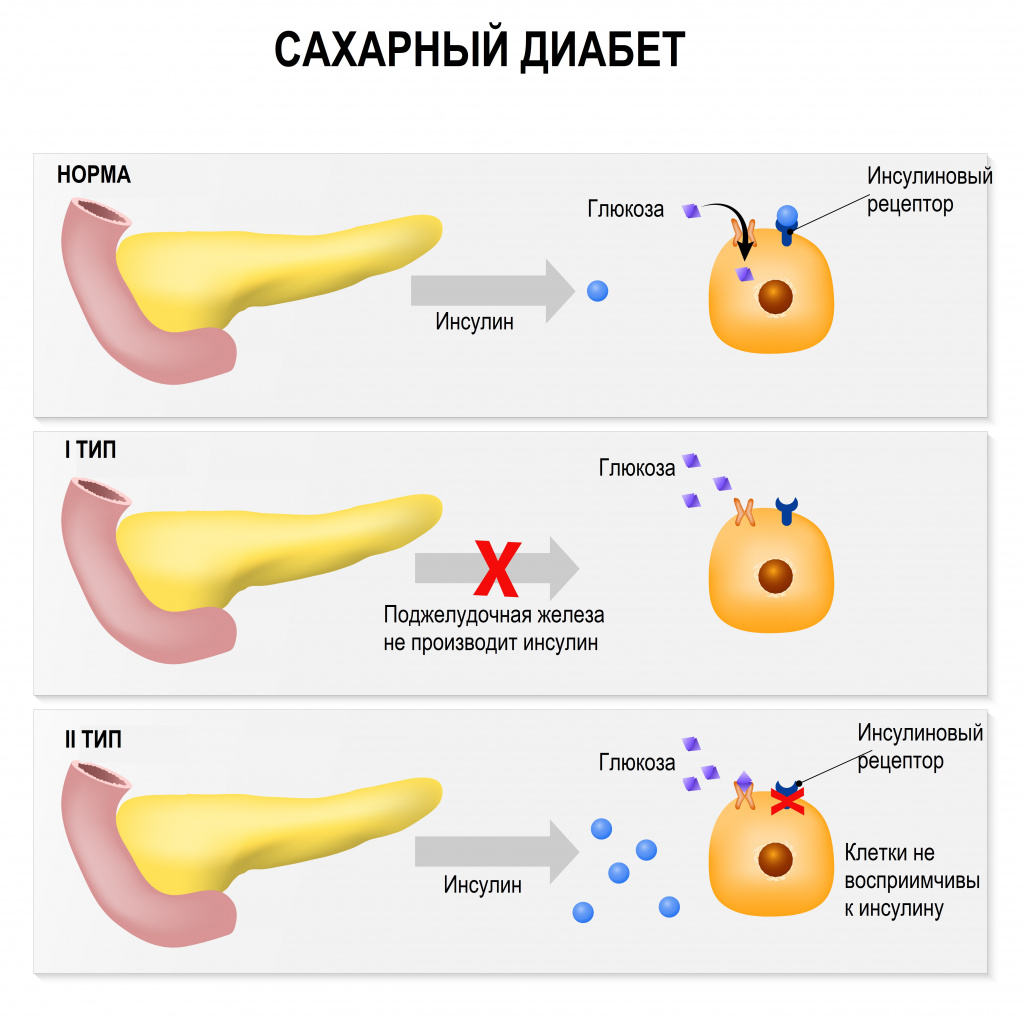
Хроническая гипергликемия при сахарном диабете сопровождается повреждением, дисфункцией и недостаточностью различных органов, особенно глаз, почек, нервов, сердца и кровеносных сосудов.
По МКБ-10 сахарный диабет имеет кодировки Е10-Е14, однако классификация включает в себя еще 5 уточняющих диагнозов:
- E10 — сахарный диабет I типа.
- E11 — сахарный диабет II типа.
- E12 — сахарный диабет, связанный с недостаточностью питания.
- E13 — другие уточненные формы сахарного диабета.
- E14 — сахарный диабет неуточненный.
Тяжесть СД определяется наличием осложнений, характеристика которых указана в диагнозе:
1. С диабетической комой:
- с кетоацидозом (кетоацидотическая) или без него;
- гиперосмолярная;
- гипогликемическая.
2. Гипергликемическая кома с наличием следующих осложнений:
- кетоацидоза (ацидоза без упоминания о коме, кетоацидоза без упоминания о коме);
- поражения почек (диабетическая нефропатия, интракапиллярный гломерулонефроз, синдром Киммельстила-Уилсона);
- поражений глаз (диабетическая: катаракта, ретинопатия);
- неврологических осложнений (амиотрофии, автономной невропатии, мононевропатии, полиневропатии);
- нарушений периферического кровообращения (гангрена, язва);
- других уточненных осложнений (диабетической артропатии и т.д.);
- множественными осложнениями;
- неуточненными осложнениями.
Классификация СД (ВОЗ, 2019)
Эксперты ВОЗ исходили из того, что классификация необходима для трех основных целей:
- для определения тактики лечения;
- для стимулирования исследования причин и механизмов развития заболевания;
- для обеспечения основы для эпидемиологических исследований.
СД I типа
Разрушение β-клеток (в основном иммуноопосредованное), приводящее к развитию абсолютного дефицита инсулина, нарушению углеводного, а затем и других видов обмена веществ. Заболевание развивается в детстве и в раннем взрослом возрасте.
Наиболее распространенный тип, который определяется различной степенью дисфункции β-клеток и инсулинорезистентностью. СД II типа развивается у людей старшего возраста. Среди основных факторов риска его развития – несбалансированное питание, гиподинамия, избыточный вес, отягощенная наследственность.
- Медленно латентно развивающийся иммуноопосредованный СД у взрослых, при котором дольше сохраняется функция β-клеток.
- СД II типа со склонностью к кетозу и дефициту инсулина (не иммуноопосредованный). Абсолютная потребность в заместительной инсулинотерапии у этих больных может появляться и исчезать.
Другие специфические типы
- Моногенный СД связан с определенными мутациями гена, имеет несколько клинических проявлений, требующих различного лечения. Встречается в детском и молодом возрасте, имеет признаки тяжелой инсулинорезистентности без ожирения.
- СД, связанный с заболеваниями и травмами экзокринной части поджелудочной железы.
- СД, ассоциированный с эндокринопатиями (акромегалия, синдром Кушинга, глюкагонома, гипертиреоз и другие).
- СД, индуцированный лекарственными препаратами или химическими веществами.
- СД, развивающийся в исходе вирусных и бактериальных инфекций.
- Необычные специфические формы иммуноопосредованного СД связаны с редкими иммунными заболеваниями. СД, диагностированный в первые 6 месяцев жизни, в большинстве случаев не является типичным аутоиммунным СД, а относится к так называемому неонатальному СД.
- Другие генетические синдромы, иногда связанные с СД.
- Неклассифицированный СД — должен использоваться временно, когда нет четкой диагностической категории в дебюте заболевания.
Впервые обнаруженная во время беременности гипергликемия
- СД I типа или СД II типа, выявленные при беременности.
- Гестационный СД — гипергликемия ниже диагностического порога СД.
Диабет I типа – инсулинозависимый. Заболевание является следствием тотальной инсулиновой недостаточности в организме и чаще всего обнаруживается у лиц молодого возраста. Инсулиновая недостаточность развивается стремительно и имеет классические клинические проявления:
- частые обильные мочеиспускания;
- постоянное чувство жажды;
- потеря веса;
- повышенный аппетит;
- слабость;
- частые головокружения;
- помутнение зрения;
- плохая заживляемость ран, гнойнички на коже.
СД II типа развивается в результате неэффективного использования инсулина организмом. Инсулиновая недостаточность в этом случае носит относительный характер – инсулин присутствует в крови (часто в завышенных концентрациях), но ткани организма к нему нечувствительны. Для заболевания характерно длительное бессимптомное течение и последующее постепенное нарастание симптоматики. Симптомы могут быть сходными с симптомами СД I типа, но часто менее выражены. В результате болезнь может быть диагностирована через несколько лет после ее начала. Как правило, пациенты с этим заболеванием в качестве сопутствующего диагноза имеют ожирение.
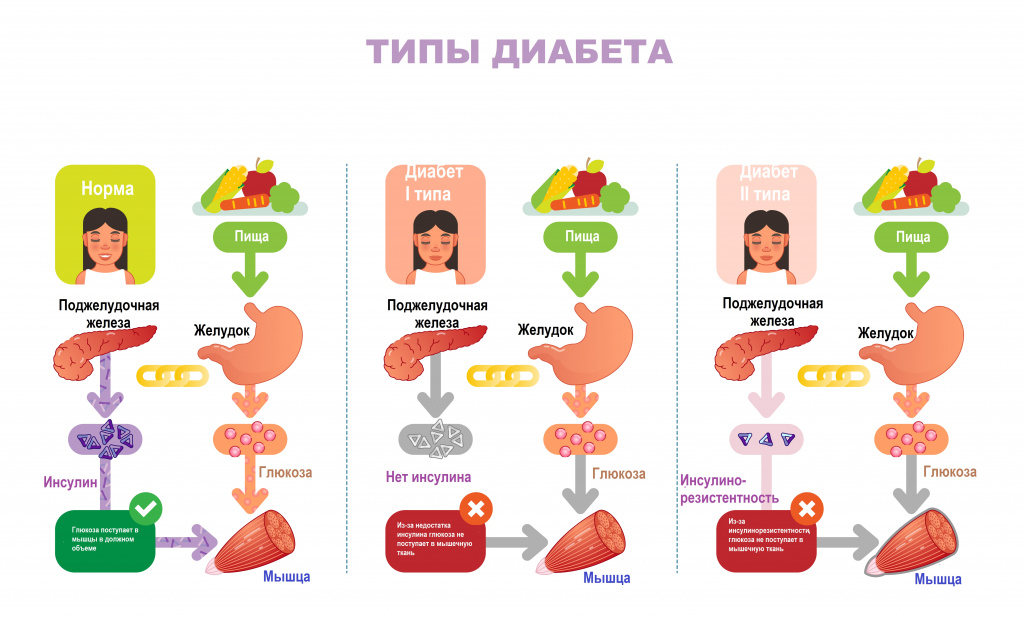
Гестационный диабет проявляется гипергликемией с показателями глюкозы крови, которые превышают нормальные, однако не достигают диагностически значимых для постановки диагноза «Диабет».
Диагностика сахарного диабета
Диагностика включает в себя установление формы заболевания, оценку общего состояния организма пациента, выявление сопутствующих патологий.
При наличии оснований подозревать у пациента впервые выявленный сахарный диабет назначаются лабораторные методы обследования.
Глюкоза (в крови) (Glucose)
Дополнительно могут быть назначены инструментальные и лабораторные методы диагностики:
Глюкоза (суточная моча) (Glucose)
ЭКГ без расшифровки
ЭКГ представляет собой исследование, в основе которого — регистрация биопотенциалов сердца. Применяется для диагностики функциональной активности миокарда.
Общий белок (в крови) (Protein total)
Билирубин общий (Bilirubin total)
Мочевина (в крови) (Urea)
Креатинин (в крови) (Creatinine)
Калий, натрий, хлор в сыворотке крови (К+, Potassium, Na+, Sodium, Сl-, Chloride, Serum)
После окончательной формулировки диагноза определяют индивидуальный целевой уровень гликемического контроля для больного.
К каким врачам обращаться
Сахарный диабет относится к тем заболеваниям, с которыми неизбежно сталкивается врач любой специальности:
. При первых признаках сахарного диабета пациент направляется к врачу-
. Консультации офтальмолога необходимы при подозрении на диабетическую ретинопатию, хирурга – при синдроме диабетической стопы с язвенными проявлениями.
Лечение сахарного диабета
Методы терапии:
- СД I типа подразумевает назначение инсулина сразу при постановке диагноза. Пациенты должны ежедневно получать инъекции инсулина. Как правило, комбинируются препараты короткого и длительного действия, что позволяет имитировать работу поджелудочной железы.
- Лечение СД II типа проводят таблетированными препаратами, тем не менее инсулин может потребоваться в случае истощения клеток поджелудочной железы.
Препараты для лечения гипергликемии в целом могут быть разделены на 5 групп:
1 — препараты, повышающие чувствительность к инсулину (бигуаниды и глитазоны);
2 — препараты, повышающие секрецию инсулина (препараты сульфонилмочевины и глиниды);
3 — инкретиномиметики (имитируют сахароснижающее действие природного гормона, инкретина);
4 — ингибиторы абсорбции глюкозы в желудочно-кишечном тракте (препараты, замедляющие всасывание углеводов в кишечнике);
5 — ингибиторы обратного захвата глюкозы в почках.
Выбор индивидуальных целей лечения зависит от возраста пациента, ожидаемой продолжительности жизни, функциональной зависимости, наличия атеросклеротических сердечно-сосудистых заболеваний.
Постоянный контроль за содержанием глюкозы в крови необходим всем больным диабетом, особенно при лечении препаратами инсулина. Для самоконтроля уровня глюкозы крови рекомендуется применять индивидуальные глюкометры.
Крайне важной составляющей терапии СД является сбалансированная диета, которую разрабатывает врач для каждого пациента.
Осложнения
Сахарный диабет сегодня признан одним из самых серьезных социальных заболеваний. Это связано с его многочисленными осложнениями, которые часто являются причиной смерти. Со временем диабет может приводить к поражению сердца, кровеносных сосудов, глаз, почек и нервов.
- У взрослых людей с диабетом риск развития инфаркта и инсульта в 2-3 раза выше.
- Ухудшение кровотока и повреждение нервов нижних конечностей чревато формированием язв, их инфицированием и развитием гангрены.
- Диабетическая ретинопатия становится результатом длительного повреждения мелких кровеносных сосудов сетчатки и приводит к потере зрения.
- Диабет относится к числу основных причин почечной недостаточности.
Показано, что простые меры по поддержанию здорового образа жизни способствуют профилактике диабета II типа либо позволяют отсрочить его возникновение.
Стремясь предупредить возникновение диабета и связанных с ним осложнений, необходимо:
- добиться здоровой массы тела и поддерживать ее;
- поддерживать физическую активность;
- придерживаться здорового питания, уменьшить потребление сахара и насыщенных жиров;
- воздерживаться от курения, которое повышает риск развития сердечно-сосудистых заболеваний.
В качестве вторичной профилактики показано достижение и стойкое поддержание целевых уровней глюкозы в крови, артериального давления, уровня липидов.
- Кононенко И.В., Смирнова О.М., Майоров А.Ю., Шестакова М.В. Классификация сахарного диабета. Всемирная Организация Здравоохранения 2019. Что нового? // Сахарный диабет. — 2020. — Т. 23 (4). — С. 329–339.
- Электронный журнал «Заместитель главного врача», 5 августа 2020.
- Клинические рекомендации. «Алгоритмы специализированной медицинской помощи больным сахарным диабетом». Под редакцией И.И. Дедова, М.В. Шестаковой, А.Ю. Майорова. 9-й выпуск (дополненный). Москва, 2019.
- Шарофова М.У., Сагдиева Ш.С., Юсуфи С.Д. Сахарный диабет: современное состояние вопроса (часть 1). Вестник Авиценны, журнал. Т. 21, № 3, 2019. С. 502-512. doi.org/10.25005/2074-0581-2019-21-3-502-512.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы — 19 лет
