Состав комплекса
Приём и метод исследования биоматериала
Когда нужно сдавать анализ
Описание исследования
Что ещё назначают с этим анализом?
Сахарный диабет — это тяжелое заболевание, связанное с нарушением выработки гормона инсулина либо с невосприимчивостью организма к инсулину. Определить болезнь можно, сдав простой анализ крови на сахар.
Прием эндокринолога — 1000 руб. Комплексное УЗИ брюшной полости — 1000 руб. Прием по результатам УЗИ или анализов — 500 руб (по желанию)
Сахарный диабет 1-го типа — это хроническое заболевание, при котором иммунитет разрушает клетки поджелудочной железы. Комплекс исследований позволяет обнаружить характерные маркеры болезни на ранней стадии, а также отличить диабет 1-го типа от других форм.
Этот анализ принимается по сокращённому графику. Это связано с тем, что биоматериал должен попасть в лабораторию в очень короткий срок. Проверьте расписание сокращённого графика приёма на странице вашего отделения.
Синонимы и связанные понятия
Diabetes mellitus, Juvenile diabetes, Type 1 diabetes (T1D), сахарная болезнь, сахарное мочеизнурение
Симптомы сахарного диабета 1 типа
При сахарном диабете 1 типа симптомы выражены резко. Пациента могут беспокоить неутолимая жажда, сухость во рту, частая рвота, учащённое мочевыделение, потеря массы тела за счёт воды, жировой и мышечной ткани несмотря на повышенный аппетит, общая слабость, головная боль, сухость кожных покровов, нарушение сна, судорожный синдром, расстройство зрения, раздражительность, ночное недержание мочи (характерно для детей). Также пациенты могут отметить появление зуда в интимной зоне, что связано с высоким уровнем глюкозы в крови.

Стоит отметить и тот факт, что, когда заболевание начинает активно себя проявлять, значительная часть бета-клеток поджелудочной железы уже не работает. То есть к моменту появления вышеуказанных жалоб в организме человека уже произошли серьёзные и необратимые процессы, организм исчерпал свои компенсаторные резервы, заболевание с этого времени приобретает хроническое течение, и человек нуждается в инсулинотерапии пожизненно.
При быстром прогрессировании заболевания в выдыхаемом воздухе слышен запах ацетона, на щеках у ребёнка появляется диабетический рубеоз (румянец), дыхание становится глубоким и частым (дыхание Кусмауля).
Подробное описание исследования
Состав комплекса
Источники
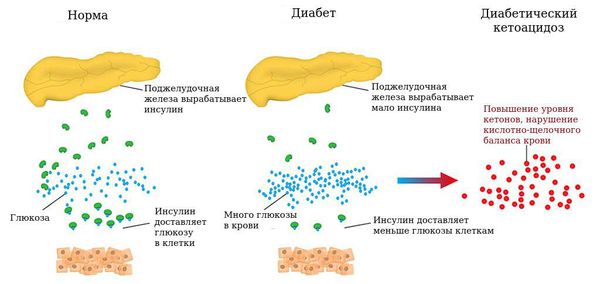
Сахарный диабет 1-го типа — аутоиммунное заболевание, при котором иммунитет разрушает клетки поджелудочной железы, вырабатывающие инсулин. Если 80% таких клеток погибает, то концентрация инсулина снижается и развивается гипергликемия (состояние, при котором повышен уровень глюкозы в крови), что негативно влияет на организм.
Факторы риска развития сахарного диабета 1-го типа:
- генетическая предрасположенность,
- аутоиммунные заболевания.
В большинстве случаев заболевание проявляется в детском и подростковом возрасте, может начинаться остро: с рвоты и нарушения сознания.
Другие симптомы сахарного диабета 1-го типа:
- тошнота;
- жажда;
- мочеиспускание чаще обычного;
- ночное и дневное недержание мочи у детей в возрасте до 3-х лет;
- снижение веса без видимых причин;
- у детей грудного возраста — отсутствие прибавки в весе;
- слабость;
- повышенная утомляемость;
- повторяющиеся кожные инфекции;
- воспалительные заболевания наружных половых органов.
Существует несколько типов диабета, они различаются в зависимости от причин, из-за которых возникает нехватка инсулина. Отличить сахарный диабет 1-го типа от остальных видов позволяет комплекс тестов, которые оценивают специфичные для этого заболевания показатели.
Состав комплекса
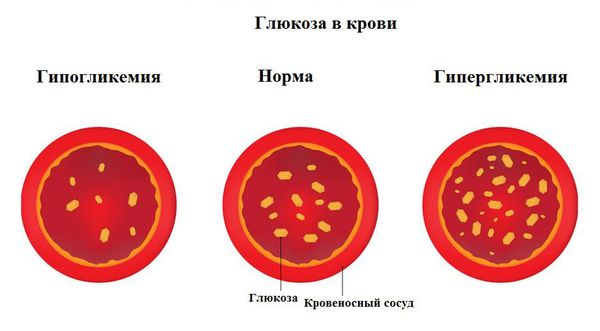
Глюкоза (виноградный сахар) — простой углевод, универсальный источник энергии для человека. Она попадает в организм с пищей, всасывается в кишечнике и с кровотоком разносится к тканям и органам.
Высокий уровень глюкозы в крови может указывать на сахарный диабет. Однако отклонения от нормы иногда возникают из-за сильного стресса или физической нагрузки.
Гликированный гемоглобин (HbA1c) — устойчивое соединение гемоглобина (железосодержащего белка эритроцитов) с глюкозой. Оно возникает при длительной гипергликемии, когда часть глюкозы проникает внутрь эритроцитов и присоединяется к гемоглобину.
Анализ позволяет оценить уровень глюкозы за последние 3 месяца и выявить её устойчивое повышение.
С-пептид, или связующий пептид, — белок, который образуется в поджелудочной железе одновременно с инсулином. По концентрации С-пептида в крови можно косвенно понять, сколько инсулина выработал организм.
При сахарном диабете 1-го типа клетки поджелудочной железы разрушаются, она перестаёт вырабатывать инсулин и концентрация С-пептида снижается.
Также характерный маркер сахарного диабета 1-го типа — аутоиммунные антитела. Это антитела, которые атакуют клетки собственного организма.
При сахарном диабете 1-го типа обнаруживаются:
- антитела к инсулину;
- антитела к бета-клеткам поджелудочной железы — они атакуют клетки, которые вырабатывают инсулин;
- антитела к глутаматдекарбоксилазе (GAD) — направлены против основного фермента бета-клеток поджелудочной железы.
Ранняя диагностика сахарного диабета 1-го типа позволяет своевременно назначить лечение и предотвратить развитие осложнений.
- Сахарный диабет 1-го типа у взрослых : клинические рекомендации. 2019.
- Regnell S., Lernmark Å. Early prediction of autoimmune (type 1) diabetes // Diabetologia, 2017. Vol. 60(8). P. 1370–1381. doi:10.1007/s00125-017-4308-1
Условия и нормы в анализах на диабет
Так как главным признаком развития сахарного диабета выступает повышение уровня глюкозы в крови, в первую очередь анализ будет включать следующие лабораторные тесты:
- Анализ уровня глюкозы крови натощак. Самый информативный и точный метод определения уровня сахара в крови. Суть исследования заключается в определении концентрации глюкозы в крови пациента, который не принимал пищу минимум 8 часов перед тестом. Нормой считается показатель 3,5-5,5 ммоль/литр, до 6,9 ммоль является преддиабетовым состоянием, свыше 7 ммоль/литр указывает на диабет.
- Анализ уровня глюкозы крови в случайно выбранное время. В отличие от первого метода, это исследование предполагает забор крови в любое время суток, вне зависимости от приема пищи. Важно понимать, что угрожающим считается показатель, превышающий 11,1 ммоль/л, особенно если такая высокая концентрация определяется при повторном проведении теста.
- Определение гликозилированного гемоглобина. Важнейшее исследование, которое в отличие от предыдущих тестов дает возможность оценить уровень глюкозы в крови не в конкретный момент измерения, а на протяжении 3-4 месяцев. Такая возможность появляется благодаря соединению гемоглобина крови и глюкозы, которое сохраняется и выявляется достаточно долго. Этот анализ рекомендован ВОЗ, как обязательный этап диагностики сахарного диабета.
- Глюкозотолерантный тест. Исследование основано на том, что после нагрузки (прием глюкозосодержащего раствора) организм начинает активно синтезировать инсулин в поджелудочной железе, что приводит к снижению уровня сахара в крови. Уже через два часа после нагрузки в крови здорового человека определяется не более 7,8 ммоль/л глюкозы. Если же результатом глюкозотолерантного теста становится уровень глюкозы выше 11,1 ммоль/л через 2 часа – врач может заподозрить нарушения углеводного обмена, в частности, сахарный диабет.
Анализ мочи при диабете
Нормальные показатели анализа мочи не исключают диабета, поэтому являются информативными только при ярко выраженном течении заболевания.
Что ещё назначают с этим анализом?
Вен. кровь (+220 ₽)
155 бонусов на счёт
35 бонусов на счёт
273 бонуса на счёт
281 бонус на счёт
Подготовка к исследованию
Противопоказания и ограничения
Диагностика сахарного диабета 1 типа
При диагностике сахарного диабета определяют:
- Уровень глюкозы венозной плазмы натощак и через 2 часа после еды.
- Уровень гликированного (гликозилированного) гемоглобина за последние 3 месяца. Данный показатель отражает состояние углеводного обмена в течение последних трёх месяцев, используется для оценки компенсации углеводного обмена у пациентов, получающих лечение. Его необходимо контролировать один раз в 3 месяца.
- Аутоантитела к антигенам бета-клеток — это иммунологические маркеры аутоиммунного инсулита.
- В анализе мочи наличие или отсутствие глюкозы и кетоновых тел (ацетона).


487 бонусов на счёт
Взятие (2 вида, +220 ₽)
205 бонусов на счёт
Когда назначают этот анализ?
- симптомы гипергликемии: нарушения зрения, головокружение, слабость, жажда, увеличение объёма суточной мочи, лишний вес, усиленный аппетит и другие;
- диагностика предиабета и сахарного диабета;
- дифференциальная диагностика сахарного диабета;
- оценка функции поджелудочной железы;
- подозрение на инсулиному;
- контроль эффективности назначенного лечения.
Анализы на гормоны при диабете
Чтобы определить тип и степень диабета, одного анализа на сахар в крови недостаточно. Встречается диабет в скрытой форме, когда показатели глюкозы в крови остаются в норме, а вот другие параметры имеют некоторые отклонения.
Помимо инсулина, за переработку глюкозы в энергию, подпитывающую клетки тканей, отвечают гормоны , глюкагон, соматотропин, адреналин, кортизол, Т3 (трийодтиронин) и Т4 (тироксин). Отклонение от нормы концентрации этих гормонов сказывается на метаболизме глюкозы и приводит к гипергликемии — тяжелому осложнению диабета, угрожающему жизни.
- Гормоны Т3 и Т4 вырабатываются щитовидной железой и участвуют в регуляции обмена веществ. Нехватка гормонов ведёт к , для которого характерны упадок сил, чувство разбитости, нехватка энергии. Переизбыток Т3 и Т4 ведёт к повышенной возбудимости, активизации всех жизненных процессов, нарушении сна, сильному похудению, нервозности —
- Гормон ТТГ вырабатывается гипофизом, он «следит» за активностью Т3 и Т4. Если щитовидная железа «ленится», ТТГ повышается и стимулирует щитовидку. При чрезмерной активности уровень гормона наоборот падает. Повышение ТТГ при нормальных показателях Т3 и Т4 указывает на начальную стадию сахарного диабета.
- Кортизол и адреналин — гормоны стресса. Они активизируют организм, делая глюкозу более доступной для клеток. Но повышение показателей свидетельствует о высоком риске сахарного диабета. Высокий уровень кортизола в крови говорит о том, что человек длительное время находится в состоянии стресса, хотя нередко сам этого не замечает.
Таким стрессом может оказаться психотравмирующая ситуация, пищевая диета, переезд, злоупотребление кофе и т.д.. Если в спокойном состоянии организм вначале берёт энергию из углеводов, затем из жиров и только потом из белков, то при стрессе расходуется мышечная ткань. Организм бьёт тревогу и требует «сладенького», снижающего на некоторое время уровень кортизола. Постепенно кортизол снижает выработку инсулина, а затем приводит к тому, что энергия берётся не из глюкозы, а из белковой ткани мышц.
При стрессе существует высокий уровень приобретения диабета 2 типа
Адреналин вырабатывается корой надпочечников также в стрессовой ситуации. В отличие от инсулина, он повышает концентрацию сахара в крови. Повышению адреналина способствует переизбыток гормонов Т3 и Т4, в теле человека всё взаимосвязано. В связи с тем, что адреналин берёт глюкозу из гликогена (энергетических запасов печени и мышц), а не из крови, уровень сахара в крови остаётся высоким.
Гормон глюкагон участвует в поддержании нормального уровня сахара в крови. У здорового человека при больших физических нагрузках уровень глюкозы падает, и глюкагон расщепляет запасы из печени. При диабете инсулина вырабатывается недостаточно, и глюкагон перестаёт участвовать в синтезе глюкозы.
Соматотропин или гормон роста — антагонист инсулина. Но повышение соматотропина происходит не всегда естественным способом. Чтобы ускорить рост поросят и телят, фермеры колют животным искусственный соматотропин. Он попадает с едой в организм человека, способствуя снижению чувствительности организма к инсулину.
Исследование позволяет выявить нарушение выработки инсулина. В комплексе с другими анализами может использоваться для определения типа сахарного диабета и контроля его лечения. В онкологии служит одним из маркеров инсулинпродуцирующей опухоли (инсулиномы).
Патогенез сахарного диабета 1 типа
В основе патогенеза сахарного диабета лежит нарушение функции внутренней секреции поджелудочной железы. Поджелудочная железа отвечает за выработку гормонов, в частности инсулина. Без инсулина процесс доставки глюкозы в клетки невозможен.
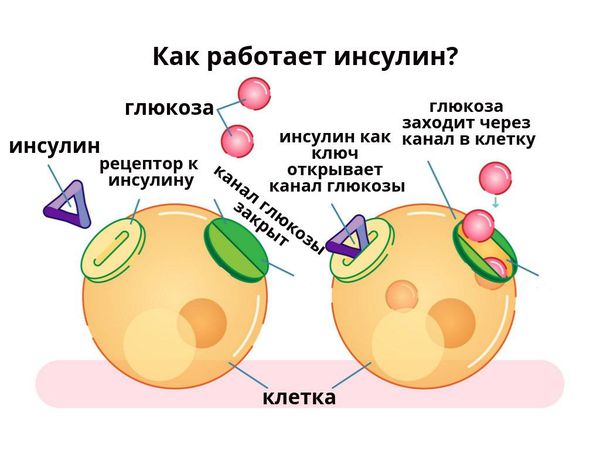
Сахарный диабет 1 типа начинает проявляться на фоне разрушения аутоиммунным процессом бета-клеток поджелудочной железы. Поджелудочная железа перестаёт вырабатывать инсулин, возникает его абсолютный дефицит. В результате ускоряется процесс расщепления углеводов на простые сахара, а возможность транспортировать их в клетки инсулинзависимых тканей (жировую и мышечную) отсутствует, как следствие, развивается гипергликемия (стойкое повышение глюкозы в крови).
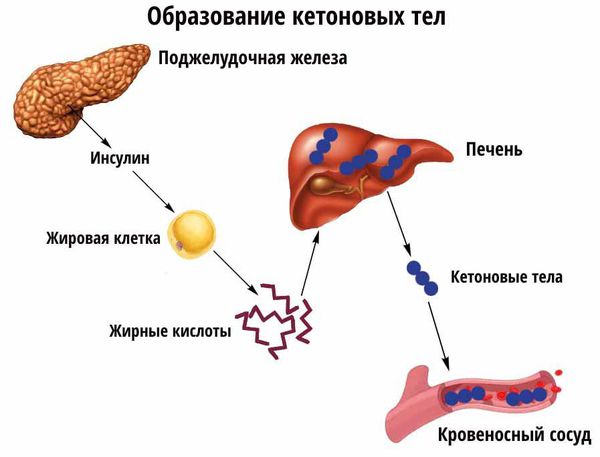
Гипергликемия вызывает гиперосмолярность (выведение жидкости из тканей, это сопровождается осмотическим диурезом (т. е. выводится большой объём мочи с высокой концентрацией осмотически активных веществ, например ионов натрия и калия) и выраженным обезвоживанием.
В условиях дефицита инсулина и энергетической недостаточности уменьшается выработка контринсулярных гормонов, а именно глюкагона, кортизола, гормона роста. Главная функция этих гормонов — не дать уровню глюкозы в крови упасть ниже минимально допустимого уровня, а достигается это путём блокировки действия инсулина. Снижение выработки контринсулярных гормонов стимулирует глюконеогенез (синтез глюкозы из неуглеводных компонентов) несмотря на нарастающий уровень глюкозы в крови.
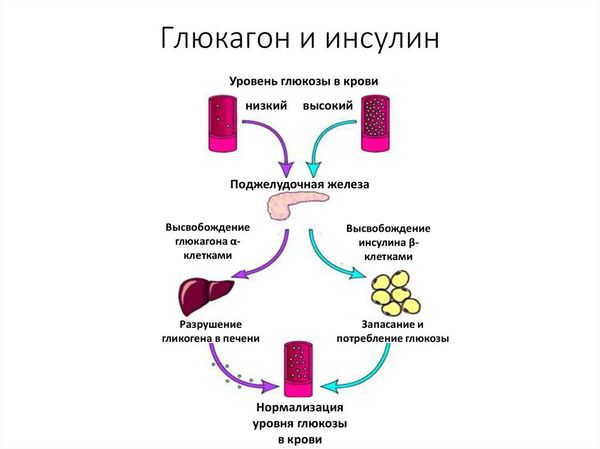
Усиление липолиза (расщепления жиров) в жировой ткани приводит к увеличению концентрации свободных жирных кислот. При дефиците инсулина липосинтетическая способность печени подавляется и свободные жирные кислоты начинают включаться в кетогенез (образование кетоновых тел).
Накопление кетоновых тел приводит к развитию диабетического кетоза и в дальнейшем кетоацидоза. Кетоз — это состояние, развивающееся в результате углеводного голодания клеток, когда организм для получения энергии начинает расщеплять жир с образованием большого количества кетоновых тел, а кетоацидоз начинается из-за недостатка инсулина и эффектов его воздействия. При нарастании обезвоживания и ацидоза (увеличения кислотности, т. е. рН крови меньше 7,0) развивается коматозное состояние. Коматозное состояние характеризуется высоким уровнем глюкозы в крови (гипергликемией), кетоновых тел как в крови так и в моче (кетонемия и кетонурия), рвотой, болями в животе, частым и шумным дыханием, обезвоживанием, запахом ацетона в выдыхаемом воздухе, спутанным сознанием. В случае несвоевременного назначения инсулинотерапии и регидратации (восполнения потерянной жидкости) наступает летальный исход.
Анализ определяет уровень глюкозы в крови и помогает диагностировать сахарный диабет и предиабет, а также отслеживать состояние пациентов с этими заболеваниями и контролировать эффективность лечения.
Исследование позволяет оценить выработку инсулина. Применяется в диагностике сахарного диабета и других патологий поджелудочной железы, а также позволяет проконтролировать эффективность лечения.
Сахарный диабет 1-го типа — это аутоиммунное заболевание, в основе которого лежит разрушение β-клеток поджелудочной железы с развитием абсолютной инсулиновой недостаточности. Данное исследование проводится не только для диагностики сахарного диабета 1-го типа, но и для оценки риска его возникновения у предрасположенных лиц. Также это лабораторное исследование может использоваться в качестве предиктора наступления резистентности и развития побочных реакций в ответ на инсулинотерапию в результате выработки антител против экзогенного инсулина.
Исследование уровня аутоиммунных антител к островковым клеткам (бета-клеткам) поджелудочной железы, которые вырабатывают инсулин, позволяет оценить риск развития сахарного диабета 1-го типа (инсулинозависимого), а также дифференцировать его с сахарным диабетом 2-го типа (инсулиннезависимым).
Определение количества антител к ферменту «глутаматдекарбоксилаза» для диагностики или оценки риска появления сахарного диабета 1 типа, а также некоторых других аутоиммунных патологий.
Вен. кровь (+120 ₽)
237 бонусов на счёт
Взятие (2 вида, +120 ₽)
98 бонусов на счёт
Приём и метод исследования биоматериала
- Можно сдать в отделении Гемотест
- Правила подготовки к анализу
Подготовка к анализу
Расшифровка и референсы
Сдать анализ на дому
Основные показания к назначению:
- ранняя диагностика сахарного диабета 1-го типа;
- дифференциальная диагностика сахарного диабета 1-го типа, сахарного диабета 2-го типа и моногенных форм сахарного диабета (наследственные синдромы, вызванные дефектом одного гена).
Референсные значения
Референсные значения и интерпретация показателей представлены на страницах с описанием отдельных исследований.
Где сдать анализы на сахарный диабет в Санкт-Петербурге
эндокринологии медицинского центра Диана исследования на сахарный диабет проводятся с использованием наиболее информативных тестов, обладающих подтвержденным уровнем информативности. Сдать здесь можно любые анализы.Также эндокринолог порекомендует пройти УЗИ поджелудочной железы — 1000 руб.
Когда нужно сдавать анализы на диабет
Сахарный диабет — опасное эндокринное заболевание, которое может длительное время протекать бессимптомно. Заподозрить развитие этого эндокринного нарушения можно по таким признакам, как постоянная жажда, учащение мочеиспускания, повышенный аппетит, резкое изменение массы тела. В этом случае следует немедленно обратиться к эндокринологу, который назначит комплекс анализов на сахарный диабет.

Самый характерный признак диабета — повышенный показатель глюкозы в крови. Кровь берётся из пальца натощак.
Классификация и стадии развития сахарного диабета 1 типа
- Первичный сахарный диабет: генетически обусловленный, эссенциальный (врождённый) с ожирением или без него.
- Вторичный сахарный диабет (симптоматический): гипофизарный, стероидный, тиреоидный, адреналовый, панкреатический, бронзовый. Данный вид встречается на фоне другой клинической патологии, которая может и не сочетаться с сахарным диабетом.
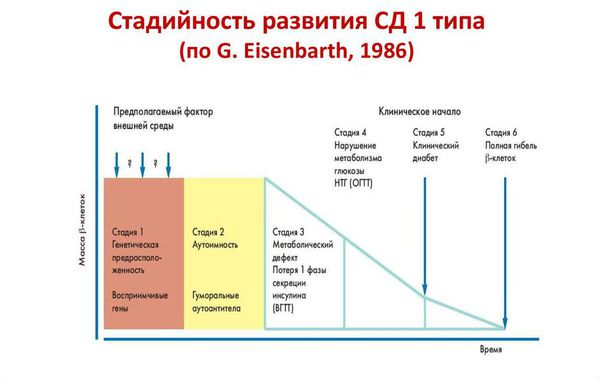
Стадии развития сахарного диабета 1 типа:
- Генетическая предрасположенность к диабету. 95 % больных имеет генетическую предрасположенность.
- Гипотетический пусковой момент. Повреждение бета-клеток разными диабетогенными факторами и триггирование иммунных процессов (запуск неправильной иммунной реакции).
- Активный аутоиммунный инсулит (происходит когда титр антител высокий, количество бета-клеток уменьшается, секреция инсулина снижается).
- Снижение стимулированной глюкозой секреции инсулина. При стрессе у пациента может быть преходящее нарушение толерантности (переносимости) к глюкозе (НТГ) и нарушение гликемии натощак (НГН).
- Проявление клинических симптомов диабета, с возможным эпизодом «медового месяца». Это сравнительно недолгий период времени у людей с сахарным диабетом 1 типа, при котором значительно снижается или даже полностью отсутствует потребность в инъекциях инсулина.
Биохимический анализ крови
Биохимический анализ в отличие от анализа на глюкозу берётся из вены, а не «из пальца», а также показывает выявляет нарушение толерантности к глюкозе. Норма — показатель 6,1 ммоль/литр, а цифра 7 ммоль/л говорит о сахарном диабете.
Холестерин — ещё один необходимый компонент, без которого сосуды теряют эластичность. Но избыток этого вещества говорит о нарушении метаболизма и риске развития сахарного диабета. К тому же при гипергликемии повышается риск инсультов из-за закупорки сосудов холестериновыми бляшками.
Титратриглициды — жирные кислоты, подпитывающие клетки организма. Их концентрация увеличивается при инсулинозависимом типе диабета, поэтому стоит побеспокоиться о своём здоровье, если показатели превысят норму в 0,40-2,71 ммоль/л у женщины и 0,5-3,7 ммоль/л у мужчин.
Липопротеиды — это белково-жировые нерастворимые соединения, задача которых заключается в переносе питательных жироподобных веществ к клеткам и тканям. При диабете липопротеиды прилипают к стенкам сосудов, нарушают циркуляцию крови, вызывая онемение конечностей. При диабете 1 типа показатели остаются в норме, а при 2 типе липопротеиды низкой плотности повышаются (норма 2,1-4,7 ммоль/л), а высокой плотности (норма 0,7-1,7 ммоль/л) значительно понижаются.
Инсулин — самый главный гормон, отвечающий за расщепление сахара из крови. При диабете 2 типа он остаётся в норме (3-30 мкЕд/мл), а при диабете 1 типа понижается. Повышение показателей говорит о развитии опухоли поджелудочной железы.
Альбумины и глобулины — белки, входящие в состав сыворотки крови, имеют заниженные показатели при диабете. Нормой считается соотношение альбумина/глобулина от 1,7:1 до 2,2:1. Количество альбумина у диабетиков составляет ниже 35 г/л, глобулина — ниже 18 г/л.
Подготовка к исследованию
- Кровь следует сдавать натощак, с 8 до 11 часов утра. В течение дня показатели крови могут существенно меняться, результат утреннего анализа — самый достоверный.
- За 24 часа до теста следует исключить алкоголь и воздержаться от интенсивных физических нагрузок.
- За 8 часов до взятия крови не следует есть, а также пить соки, молоко или другие напитки. Можно пить негазированную воду. Накануне исследования лучше поужинать лёгкой, нежирной пищей.
- За 1–2 часа до анализа желательно не курить, избегать стресса и физического напряжения (бег, быстрый подъём по лестнице).
- За 15 минут до взятия крови желательно немного отдохнуть: посидеть в лабораторном отделении, отдышаться, успокоиться.
Правила взятия крови у детей:
Для контроля показателей в динамике следует сдавать анализ в одинаковых условиях: в той же лаборатории, в то же время суток. Женщинам стоит учесть фазу менструального цикла.
Лекарства и медицинские процедуры могут повлиять на результат анализа.
Не следует сдавать кровь сразу после физиотерапевтических процедур, инструментального обследования, рентгенологического или ультразвукового исследования, массажа.
Лучше всего выполнять исследование крови до начала приёма лекарственных препаратов или через 10–14 дней после их отмены. О принимаемых лекарствах следует предупредить медсестру, а также врача, который выполняет диагностику или назначает лечение.
Исследования для оценки эффективности лечения, как правило, проводят через 1–2 недели после последнего приёма препарата.
Прогноз. Профилактика
Профилактика сахарного диабета 1 типа включает в себя целый комплекс мероприятий, предотвращающих возникновение негативных факторов, которые могут спровоцировать развитие данного заболевания.
- Грудное вскармливание. Педиатры рекомендуют продолжать грудное вскармливание до 1,5 лет. Вместе с грудным молоком ребёнок получает вещества, укрепляющие иммунитет.
- Перенесение стрессов. Сахарный диабет может развиться в результате психоэмоциональных потрясений. Необходимо с самого детства учить ребёнка правильно воспринимать и достойно переносить стрессы.
- Правильное питание. Здоровый рацион является эффективным методом профилактики диабета. В основе питания должна быть белковая пища и сложные углеводы. Рацион необходимо обогащать овощами и фруктами. Сладкие, мучные изделия рекомендуется свести к минимуму. Стоит ограничить консервированные, солёные, маринованные, жирные блюда, отказаться от продукции, содержащей искусственные добавки, красители, ароматизаторы. При сахарном диабете применяют лечебную диету № 9. Она способствует нормализации углеводного обмена и предупреждает нарушения жирового обмена.
- Такую профилактику также необходимо дополнить посильной физической нагрузкой, спортом, закаливанием.
- Родителям необходимо следить за любыми признаками, указывающими на повышение или понижение уровня глюкозы в крови детей. Например, ребёнок выпивает много жидкости за день, много кушает, но несмотря на это худеет, быстро устаёт, после физической нагрузки отмечается липкий пот.
Если диагноз сахарного диабета уже установлен, необходимо:
- В случае развития гипогликемии при себе всегда нужно иметь глюкозу или сахар, также подходит леденец или сок.
- Регулярно посещать лечащего врача для оценки компенсации заболевания. Регулярно проходить узких специалистов для своевременного выявления начала осложнений и принятия мер по их профилактике и лечению.
- Вести «дневник диабета», фиксировать измеряемые показатели гликемии, инъекции инсулина, дозы и хлебные единицы.
Лечение сахарного диабета 1 типа
В 1921 году в городе Торонто (Канада) врачи Фредерик Бантинг и Чарльз Бест выделили вещество из поджелудочной железы телят, которое снижало уровень глюкозы у собак с диабетом. Впоследствии они получили нобелевскую премию за открытие инсулина.
Первые препараты инсулина были животного происхождения: из поджелудочной железы свиней и крупного рогатого скота. В последние годы используют препараты человеческого происхождения. Их получают генно-инженерным путём, заставляя бактерии синтезировать инсулин такого же химического состава, как и естественный человеческий. Он не является чужеродным. Также появились аналоги человеческого инсулина, при этом в человеческом инсулине модифицируют структуру для придания определённых свойств. В России используют только генно-инженерные человеческие инсулины или их аналоги.
Для лечения сахарного диабета 1 типа применяется схема инсулинотерапии в режиме многократных инъекций. Все инсулины различаются по длительности действия: продлённого (пролонгированного), среднего, короткого и ультракороткого.
Инсулины короткой продолжительности действия всегда прозрачного цвета. К ним относятся «Актрапид НМ», «Хумулин Р», «Ринсулин Р», «Инсуман Рапид», «Биосулин Р». Инсулин короткого действия начинает работать уже через 20-30 минут после инъекции, пик действия его в крови возникает через 2-4 часа и заканчивается через 6 часов. Данные параметры также зависят от дозы инсулина. Чем меньше доза, тем короче действие. Зная эти параметры, можно сказать, что инсулин короткого действия необходимо вводить за 30 минут до еды, чтобы его действие совпадало с подъёмом глюкозы в крови. Во время пика его действия, пациенту необходимо сделать перекус для предотвращения гипогликемии (патологического снижения уровня глюкозы в крови).
Инсулины ультракороткого действия: «Новорапид», «Апидра», «Хумалог». Они отличаются от инсулинов короткого действия тем, что действуют сразу после введения, через 5-15 минут, такие инсулины можно вводить перед едой, во время или сразу после еды. Пик действия возникает через 1-2 часа, причём концентрация в пик выше, чем у простого инсулина короткого действия. Длительность действия до 4-5 часов.
К инсулинам средней продолжительности действия относятся «Протафан», «Биосулин Н», «Инсуман Базал», «Хумулин НПХ». Эти инсулины существуют в виде суспензии, они мутные, перед каждым использованием флакон необходимо встряхнуть. Начинают действовать через 2 часа от начала введения и пика действия достигают через 6-10 часов. Время работы данных инсулинов от 12 до 16 часов. Время действия инсулина также зависит от дозы.
К инсулинам длительной продолжительности действия (пролонгированные) относятся «Лантус», «Левемир», «Тресиба». Содержимое флакона имеет прозрачный цвет. Действуют до 24 часов, поэтому вводятся они 1-2 раза в сутки. Не имеют выраженного пика, следовательно, не дают гипогликемии.
Человеку с сахарным диабетом 1 типа нужно вводить инсулин в режиме многократных инъекций. Введения инсулина длительного действия 1-2 раза в сутки недостаточно, так как повышение глюкозы в крови в течение дня (после еды, например) и пики максимального сахароснижающего действия инсулина не всегда могут совпадать по времени и выраженности эффекта. Поэтому целесообразна схема инсулинотерапии в режиме многократных инъекций. Данный вид дозирования инсулина напоминает естественную работу поджелудочной железы.
Чаще на практике в лечении сахарного диабета 1 типа используется следующая схема инсулинотерапии: перед завтраком и ужином вводится инсулин средней и длительной продолжительности действия, на приём пищи — инсулин короткой или ультракороткой продолжительности действия.
Показателем правильности вечерних доз для инсулина длительной продолжительности действия будет нормогликемия утром натощак и отсутствие гипогликемии ночью. Но обязательным условием будет нормальный уровень гликемии перед сном. Показателем правильности доз для инсулина короткой продолжительности действия будет нормальный уровень гликемии через 2 часа после еды или перед следующем приёмом пищи (через 5-6 часов). Уровень глюкозы крови перед сном будет отражать правильность дозы инсулина короткого действия, введённого перед ужином.
Оценив количество углеводов в приёмах пищи, вы сможете оценить свою потребность в инсулине короткого действия в расчёте на 1 ХЕ. Точно так же можно узнать, сколько требуется вводить дополнительно инсулина короткого действия при высоком уровне глюкозы в крови.
У разных людей 1 Ед инсулина снижает глюкозу в крови от 1 до 3 ммоль/л. Таким образом доза инсулина перед едой будет складываться из ХЕ на приём пищи и на снижение исходного уровня гликемии, если это необходимо.
Существуют правила снижения доз инсулинотерапии. Поводом для снижения дозы будет развитие гипогликемии (патологического снижения уровня глюкозы в крови), только если она не связана с ошибкой самого пациентка (пропуск приёма пищи или ошибка в расчёте ХЕ, передозировка инсулином, большая физическая нагрузка, употребление алкоголя).
Действия по снижению доз инсулина будут следующими:
- Чтобы устранить гипогликемию, необходимо принять простые углеводы (например фруктовый сок 200 мл, 2 куска рафинада или чайную ложку мёда).
- Затем перед следующей инъекцией инсулина измерить уровень глюкозы в крови. Если уровень остался нормальным, то пациент продолжает делать обычную дозу.
- Обратить внимание, повторится ли гипогликемия в то же самое время на следующий день. Если да, необходимо понять, избыток какого инсулина её вызвал.
Также существуют правила по увеличению доз инсулинотерапии. Поводом для увеличения плановой дозы инсулина служит появление гипергликемии в том случае, если она не была связана ни с одной из ошибок больного диабетом: мало инсулина, большее употребление ХЕ за один приём пищи, малая физическая нагрузка, сопутствующие заболевания (воспаление, температура, высокое артериальное давление, головная боль, зубная боль). Действия по увеличению доз инсулина будут следующими:
- Необходимо увеличить плановую дозу инсулина короткого действия в данный момент (перед едой) или ввести инсулин короткого действия внепланово только на гипергликемию.
- Далее необходимо измерить глюкозу в крови перед следующим введением инсулина. Если уровень нормальный, дозу пациент не меняет.
- Посмотреть, повторится ли повышение глюкозы в крови в это же время на следующий день. Если она повторится, нужно разобраться, недостаток какого инсулина в этом «виноват». Для этого используем знания о действии инсулинов.
- На третий день увеличить дозу соответствующего инсулина на 10 % (примерно 1-2 ЕД). Если вновь повторяется гипергликемия в то же время, снова увеличить дозу инсулина еще на 1-2 Ед.
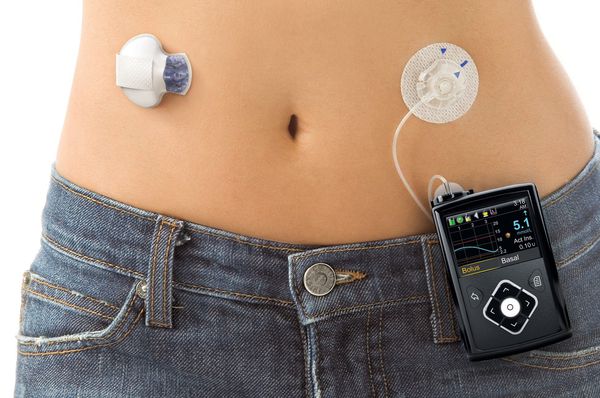
Через установленную в теле иглу в течение суток с небольшой скоростью больному вводится инсулин короткого или ультракороткого действия. Скорость устанавливается индивидуально самим пациентом исходя из потребности и физической активности на каждый час. Таким образом имитируется базальная секреция инсулина. Перед каждым поступлением пищи пациент измеряет глюкозу в крови с помощью глюкометра, после чего планирует количество съеденных ХЕ, самостоятельно рассчитывает дозу инсулина и вводит его нажатием кнопки на помпе.
У помповой инсулинотерапии есть как преимущества, так и недостатки. К преимуществам можно отнести:
- меньшее количество инъекций;
- гибкость в отношении времени;
- помпа сигнализирует о гипо- и гипергликемии по выставленным значениям в программе;
Помповая инсулинотерапия больше подходит детям и взрослым людям с активным образом жизни.
Недостатки помповой инсулинотерапии:
- дороговизна самой помпы и расходников;
- технические трудности (перебои в работе системы);
- неправильное введение, установка иглы;
Осложнения сахарного диабета 1 типа
Отсутствие своевременного лечения и несоблюдение диетотерапии (ограничения употребления простых углеводов и жиров, полуфабрикатов, фруктовых соков и напитков с высоким содержанием сахара и т. д.) приводит к ряду осложнений.
Осложнения при сахарном диабете любого типа можно разделить на острые и хронические.
К острым относятся диабетический кетоацидоз, гипергликемическая кома, гипогликемическая кома, гиперосмолярная кома. Данные осложнения требуют срочного оказания медицинской помощи. Рассмотрим их более подробно.
Диабетический кетоацидоз возникает вследствие дефицита инсулина. Если своевременно не устранить нарушения углеводного обмена, то развивается диабетическая кетоацидотическая кома. При кетоацидотической коме уровень глюкозы в крови превышает 15 ммоль/л (норма для взрослых 3,5-5,5 ммоль/л), в моче появляется ацетон, пациента беспокоят слабость, сильная жажда, частое мочеиспускание, вялость, сонливость, ухудшение аппетита, тошнота (иногда рвота), нерезкая боль в животе, в выдыхаемом воздухе чувствуется запах ацетона.
Гипергликемическая кома развивается постепенно, в течение суток. Больной чувствует выраженную сухость во рту, пьёт много жидкости, ощущает недомогание, снижение аппетита, головную боль, бывают запоры или поносы, тошнота, иногда беспокоят боли в животе, изредка рвота. Если не начать лечение на начальном этапе диабетической комы, человек переходит в состояние прострации (безразличия, забывчивости, сонливости), сознание больного становится замутнённым.
Этот тип комы отличается от других диабетических ком тем, что кроме полной утраты сознания, изо рта будет слышен запах яблок или ацетона, кожные покровы на ощупь будут сухими и тёплыми, а также будет отмечаться слабый пульс и пониженное артериальное давление. Температура тела останется в пределах нормы или будет прослеживаться лёгкий субфебрилитет (37,2-37,3 °С). Глазные яблоки также будут мягкими на ощупь.
Гипогликемическая кома характеризуется резким снижением уровня глюкозы в крови. Причинами могут стать передозировка инсулином короткого действия, несвоевременное принятие пищи после введённого инсулина или усиленная физическая нагрузка.
Гиперосмолярная кома протекает без кетоацидоза на фоне выраженного повышения уровня глюкозы в крови, достигающего 33,0 ммоль/л и выше. Сопровождается резким обезвоживанием, гипернатриемией (повышенным содержании натрия в плазме), гиперхлоремией (повышенным содержанием хлоридов в сыворотке крови), азотемией (повышенным содержанием в крови азотистых продуктов обмена) на фоне отсутствия кетоновых тел в крови и моче.
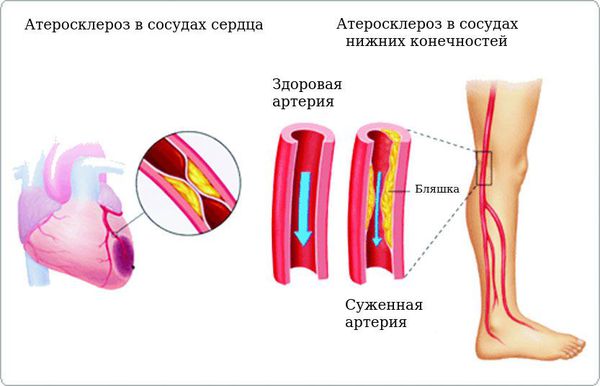
Хронические осложнения делятся на макроангиопатии (повреждение сосудов крупного и среднего калибра, морфологическую основу которых составляет атеросклероз) и микроангиопатии (повреждение мелких кровеносных сосудов). Атеросклероз усугубляется при сахарном диабете и может привести к нарушению кровообращения в ногах (диабетическая стопа), развитию инсультов и инфарктов. При диабетической макроангиопатии чаще всего поражаются сердце и нижние конечности. По сути макроангиопатия представляет собой ускоренное прогрессирование атеросклеротических процессов в сосудах сердца и нижних конечностей.
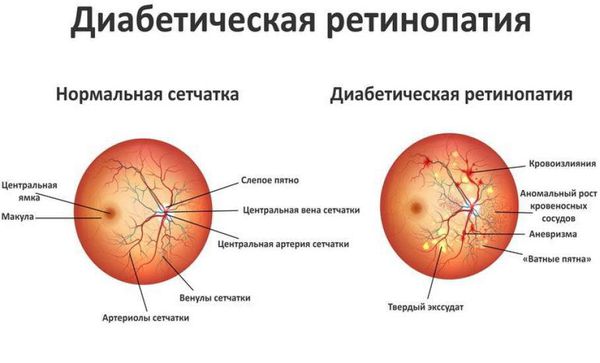
Выделяют три стадии:
- Непролиферативная ретинопатия — характеризуется возникновением в сетчатке глаза патологических изменений в виде микроаневризм (расширения капилляров сетчатки глаза) и кровоизлияний.
- Препролиферативная ретинопатия — характеризуется развитием венозных аномалий, множеством крупных ретинальных геморрагий (кровоизлияний).
- Пролиферативная ретинопатия — характеризуется неоваскуляризацией (патологическим образованием сосудов там, где в норме их быть не должно).
Диабетическая нефропатия объединяет весь комплекс поражений артерий, артериол, клубочков и канальцев почек, которые развиваются в результате сбоев метаболизма углеводов и липидов в тканях почки. Самым ранним признаком развивающейся диабетической нефропатии является микроальбуминурия — выделение альбумина (простого растворимого в воде белка) с мочой в небольших количествах, что не позволяет выявить его при обычных методах исследования белка в моче. В связи с этим всем больным с сахарным диабетом рекомендуется проведение ежегодного скрининга с целью раннего выявления диабетической нефропатии (анализ крови на креатинин с расчётом скорости клубочковой фильтрации и анализ мочи).
В каких случаях делается?
Анализ на фруктозамин показывает, насколько быстро альбумин «засахаривается» глюкозой и каков максимальный показатель сахара в крови.
Его проводят только при назначении эффективного лечения человеку, больному сахарным диабетом. Фруктозамин — это соединение альбумина и глюкозы. Оно живёт до 22 дней, а затем выводится из организма. Анализ на гликированный гемоглобин в плане мониторинга менее информативен, потому что эритроциты, красные кровяные тельца, живут до 120 дней.
Противопоказания и ограничения
В день сдачи крови на глюкозу нельзя чистить зубы и жевать резинку, пить чай/кофе (даже несладкий). Утренняя чашка кофе кардинально изменит показатели. Также влияние оказывают оральные контрацептивы, мочегонные средства и другие лекарства.
Анализ на С-пептид следует сдавать только в утренние часы.
Абсолютных противопоказаний нет.
Интерпретация результата
Референсные значения
Референсные значения представлены на страницах с описаниями отдельных исследований, входящих в комплекс.
Интерпретация результата
Результаты исследования не могут служить достаточным основанием для постановки диагноза или назначения лечения. Решение об этом должен принимать врач на основании всех имеющихся у него данных.
