Статья для пациентов с диагностированной доктором болезнью. Не заменяет приём врача и не может использоваться для самодиагностики.
Сахарный диабет у детей — симптомы и лечение
Что такое сахарный диабет у детей? Причины возникновения, диагностику и методы лечения разберем в статье доктора Бабинцевой Марины Юрьевны, эндокринолога со стажем в 29 лет.

Эндокринолог, стаж 29 лет
Над статьей доктора
Бабинцевой Марины Юрьевны
работали
литературный редактор
,
научный редактор
и
шеф-редактор
Дата публикации 29 декабря 2020
Обновлено 7 июля 2022
Симптомы сахарного диабета у детей
Симптомы сахарного диабета у детей могут быть самыми разными, особенно в начале болезни.
Диабет 1-го типа сразу может начаться с серьёзных проявлений декомпенсированного кетоацидоза — слабости, неутолимой жажды, частого мочеиспускания, тошноты с приступами рвоты и потери сознания. Перед появлением этих симптомов больной обычно теряет вес. Если своевременно не начать лечение, ребёнок может впасть в кому.
На начальной стадии диабет 2-го типа нередко не проявляет себя. Иногда ребёнок жалуется на снижение зрения или на прыщи и фурункулы, которые в период полового созревания могут маскироваться под угревую болезнь
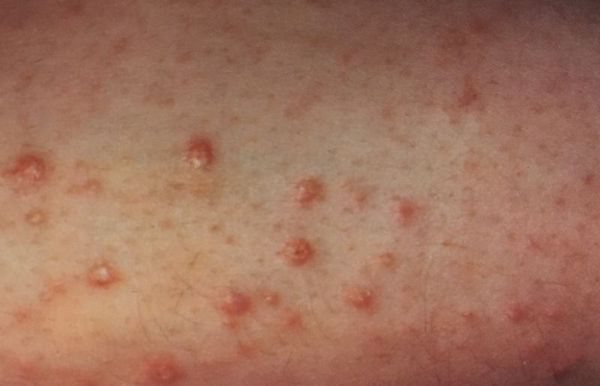
Иногда родители могут заметить у ребёнка, приученного к туалету, энурез. У девочек, особенно до начала полового созревания, часто возникает бактериальный вагиноз, который сопровождается обильными жидкими выделениями с неприятным запахом из половых путей
Также родителей должен насторожить кожный зуд, рецидивирующие бактериальные и грибковые кожные инфекции. Грибковые инфекции у детей встречаются значительно реже, чем у взрослых. Они могут появиться у тучных или ослабленных детей. Бактериальные инфекции в виде фурункулов, карбункулов, панарициев, пиодермий или рожистого воспаления возникают гораздо чаще.
К признакам кожной инфекции могут присоединяться другие нарушения: снижение школьной успеваемости, повышенная утомляемость, потеря веса или недостаточное увеличение массы тела относительно роста ребёнка.
Иногда манифестация сахарного диабета 2-го типа происходит остро — с признаков гиперосмолярной гипергликемии. При этом ребёнок может жаловаться на острую боль в животе, тошноту, частую рвоту, учащённое мочеиспускание и — оно становится частым и неглубоким. У ребёнка краснеют щёки, появляется запах ацетона изо рта, возможна потеря сознания.
К классическим симптомам диабета любого типа относят полиурию и полидипсию — увеличение объёма мочи и неутолимую жажду. Из-за повышенного уровня глюкозы в крови организм вынужден усиленно выводить её излишки вместе с мочой. У детей младшего возраста это проявляется недержанием мочи. Повышенное мочеотделение в свою очередь приводит к усилению жажды и сухости кожи, активное выведение глюкозы с мочой — к постоянному желанию есть, а при сахарном диабете 1-го типа — к снижению веса.
генетических форм сахарного диабета обычно возникают в первый месяц жизни или даже в период внутриутробного развития. В таких случаях наблюдается задержка роста и внутриутробного развития.
Определение болезни. Причины заболевания
Сахарный диабет»сахарная болезнь» — это заболевание, которое вызывает сложные нарушения углеводного, жирового и белкового обменов. Оно связано с нарушением выработки инсулина, нарушением его воздействия на органы-мишени (сетчатку глаза, артерии, почки, сердце, головной мозг) либо с сочетанием этих факторов.
Основным симптомом является гипергликемия, т. е. высокий уровень глюкозы в крови, и её проявления в виде чрезмерного употребления воды, увеличения объёма мочи и токсического воздействия на органы-мишени.

Количество детей с диабетом возрастает с каждым годом, а диагностика этой серьёзной болезни не всегда адекватна.
Опасность сахарного диабета у детей и подростков заключается в развитии тяжёлых поздних осложнений, таких как диабетическая ретинопатияполинейропатия и др. При этом течение сахарного диабета, особенно 1-го типа, в юном возрасте очень неустойчиво: эпизодически уровень глюкозы снижается и повышается. Это связано воздействием внутренних и внешних факторов:
- снижением чувствительности к инсулину — инсулинорезистентностью;
- увеличением уровня гормона роста и половых гормонов;
- депрессией
- погрешностями в питании;
- пропуском необходимых инъекций инсулина и т. д.
Поэтому детям и подросткам с сахарным диабетом важно поддерживать нормальный уровень глюкозы в крови и компенсировать его при необходимости. Чтобы помочь ребёнку, родители и врачи-эндокринологи должны объединить усилия
Сахарный диабет у детей развивается под влиянием множества факторов. Все они связаны с поражением поджелудочной железы или её β-клеток, которые вырабатывают инсулин.
К причинам развития сахарного диабета у детей относят:
- Аутоиммунные нарушенияболезнь Бехтереваревматоидный артритсистемная красная волчанкасклеродермия, синдром Рейтера и др. Воздействие аутоантител приводит к абсолютной недостаточности инсулина и вызывают у детей развитие сахарного диабета 1-го типа.
- Физические и химические факторы, которые приводят к разрушению β-клеток: радиация, физическое повреждение поджелудочной железы, её сдавление опухолью, воздействие этанола, цитостатиков и др.
- Повышенный уровень антагонистов инсулина в крови — инсулиназы, глюкокортикоидов, гормона роста и др. Наблюдается при опухолях эндокринных желёз или хроническом стрессе. Вызывает относительную инсулиновую недостаточность.
- Инсулинорезистентностьблокады эффектов инсулина в клетках-мишенях или блокады, деструкции или снижения чувствительности инсулиновых рецепторов.
- Моногенетические повреждения, при которых нарушается кодирование синтеза нормальной молекулы инсулина (MODY-диабет) или рецепторов инсулина (инсулинорезистентность типа А).
Исследование уровня основных клинико-лабораторных маркеров сахарного диабета (глюкозы крови, гликированного гемоглобина, С-пептида и инсулина), используемое для диагностики этого заболевания.
Анализы для диагностики сахарного диабета (СД).
Diabetes Mellitus (DM) Laboratory Panel; Laboratory Tests for Diabetes Diagnosis.
Какой биоматериал можно использовать для исследования?
Как правильно подготовиться к исследованию?
- Исключить из рациона алкоголь в течение 24 часов до исследования.
- Не принимать пищу в течение 12 часов до исследования, можно пить чистую негазированную воду.
- Исключить физическое и эмоциональное перенапряжение в течение 30 минут до исследования.
- Не курить в течение 3 часов до исследования.
Общая информация об исследовании
Диагностика сахарного диабета (СД) основывается на результатах лабораторного исследования метаболизма глюкозы. В настоящее время для диагностики СД используются следующие критерии (рекомендации Американской диабетической ассоциации, ADA, 2014 г.):
- глюкоза плазмы крови натощак ≥ 126 мг/дл (7,0 ммоль/л);
- — или глюкоза плазмы крови ≥ 200 мг/дл (11,1 ммоль/л) через 2 часа после нагрузки глюкозой (75 г глюкозы);
- — или глюкоза плазмы крови ≥ 200 мг/дл (11,1 ммоль/л) в случайном анализе при наличии классических признаков гипергликемии;
- — или гликированный гемоглобин HbA1C ≥ 6,5 %.
Хотя исследование на HbA1C давно применяется в клинике сахарного диабета, в качестве диагностического критерия этот маркер введен относительно недавно. Следует отметить, что некоторые клиницисты рекомендуют использовать HbA1C в качестве дополнительного критерия диагностики СД. Во избежание ошибок анализы на глюкозу и HbA1C рекомендуется повторить. Также исследование обязательно повторяют, если результаты отдельных тестов не согласуются между собой.
В большинстве случаев дифференциальную диагностику СД 1 и 2 типов проводят на основании клинической картины, возраста наступления болезни и данных наследственного анамнеза без каких-либо дополнительных объективных тестов, дифференцирующих два состояния. С другой стороны, единственным прямым методом оценки функции поджелудочной железы является исследование уровня инсулина в крови.
Исследование концентрации инсулина, однако, имеет некоторые ограничения, связанные с особенностями его метаболизма в норме и при патологии поджелудочной железы. Так, после секреции инсулин с током портальной крови направляется в печень, которая аккумулирует значительную его часть (эффект первого прохождения), и лишь затем поступает в системный кровоток. В результате этого концентрация инсулина в венозной крови не отражает уровень его секреции поджелудочной железой. Кроме того, концентрация инсулина значительно меняется при многих физиологических состояниях (например, прием пищи стимулирует выработку инсулина, а при голодании его уровень снижен). При наличии сахарного диабета измерение его концентрации становится менее точным. При появлении аутоантител к инсулину проведение химических реакций для его определения весьма затруднительно.
Более удобным маркером для оценки функции поджелудочной железы является С-пептид. С-пептид (от англ. сonnecting peptide – связующий, соединительный пептид) назван так потому, что соединяет α- и β-пептидные цепи в молекуле проинсулина. Благодаря тому, что С-пептид вырабатывается в равных (эквимолярных) инсулину концентрациях, этот лабораторный показатель можно использовать для оценки уровня эндогенного инсулина. С-пептид не подвергается эффекту первого прохождения в печени, а его концентрация в крови не зависит от изменения уровня глюкозы крови и относительно постоянна. Эти фармакокинетические особенности позволяют считать С-пептид наилучшим методом оценки выработки инсулина в поджелудочной железе.
На основании результатов исследования на инсулин и С-пептид можно провести более точную дифференциальную диагностику сахарного диабета. Для СД 2 типа характерна повышенная концентрация инсулина и С-пептида в начале заболевания и ее постепенное снижение с течением болезни. Для СД 1 типа типичен очень низкий или неопределяющийся уровень инсулина и С-пептида.
Развернутая диагностика сахарного диабета включает все четыре компонента: уровень глюкозы, гликированного гемоглобина, инсулина и С-пептида. Это исследование проводят при наличии клинических признаков диабета (жажда, полиурия, слабость, нарушение зрения, парестезии), но также и без каких-либо явных признаков этого заболевания пациентам с избытком массы тела (индекс массы тела, ИМТ ≥ 25 кг/м2) при наличии у них одного или нескольких следующих дополнительных факторов риска:
- малоподвижный образ жизни;
- наличие близкого родственника с СД;
- диабет беременных в анамнезе;
- артериальная гипертензия;
- ХС-ЛПВП менее 35 мг/дл и/или триглицериды более 250 мг/дл;
- синдром поликистозных яичников;
- нарушение толерантности к глюкозе или нарушение гликемии натощак в анамнезе;
- черный акантоз;
- заболевания сердца в анамнезе.
При подтверждении диагноза «СД» могут потребоваться дополнительные тесты, в том числе для оценки функции почек. Результат анализа оценивают с учетом всех значимых клинических, лабораторных и инструментальных исследований.
Для чего используется исследование?
- Для диагностики сахарного диабета;
- для дифференциальной диагностики 1 и 2 типов сахарного диабета.
Когда назначается исследование?
- При наличии клинических признаков диабета (жажда, полиурия, слабость, нарушение зрения, парестезии);
- при обследовании пациента с ИМТ ≥25 кг/м2 с одним или несколькими дополнительными факторами риска СД (малоподвижный образ жизни, артериальная гипертензия, дислипидемия и другие).
Что означают результаты?
Критерии диагностики СД:
- глюкоза плазмы крови натощак ≥ 126 мг/дл (7,0 ммоль/л);
- — или глюкоза плазмы крови ≥ 200 мг/дл (11,1 ммоль/л) через 2 часа после нагрузки глюкозой (75 г глюкозы);
- — или глюкоза плазма крови ≥ 200 мг/дл (11,1 ммоль/л) в случайном анализе при наличии классических признаков гипергликемии;
- — или HbA1C ≥ 6,5 %.
Критерии дифференциальной диагностики 1 и 2 типов СД:
Что может влиять на результат?
- Прием пищи;
- физическая активность;
- стресс;
- наличие в крови аутоантител к инсулину (для анализа на инсулин);
- введение эндогенного инсулина или секретогенов, например препаратов сульфонилмочевины (для анализа на инсулин и С-пептид).
- Для получения точного результата необходимо следовать рекомендациям по подготовке к тесту;
- результат анализа оценивают с учетом всех значимых клинических, лабораторных и инструментальных исследований.
Кто назначает исследование?
Терапевт, врач общей практики, педиатр, эндокринолог.
- American Diabetes Association. Diagnosis and classification of diabetes mellitus. Diabetes Care. 2014 Jan;37 Suppl 1:S81-90.
- Handelsman Y. et al. American Association of Clinical Endocrinologists Medical Guidelines for Clinical Practice for developing a diabetes mellitus: comprehensive care plan.Endocr Pract. 2011 Mar-Apr;17 Suppl 2:1-53.
Это исследование биохимических показателей крови, повышение уровня которых свидетельствует о наличии сахарного диабета и/или неэффективности его лечения.
Результаты исследований выдаются с бесплатным комментарием врача.
Diabetes Mellitus Initial Testing.
Метод иммуноингибирования, ферментативный УФ метод (гексокиназный).
Для гликированного гемглобина – %, для глюкозы в плазме – ммоль/л (миллимоль на литр).
Венозную, капиллярную кровь.
- Не принимать пищу в течение 12 часов до исследования.
- Исключить физическое и эмоциональное перенапряжение за 30 минут до исследования.
- Не курить в течение 30 минут до исследования.
Сахарный диабет – группа заболеваний, связанных с недостаточной продукцией инсулина и/или невосприимчивостью тканей к его действию, которые сопровождаются нарушением углеводного обмена и повышением уровня глюкозы в крови (гипергликемией). Наиболее распространенными являются СД 1-го типа (инсулин-зависимый), СД 2-го типа (инсулин-независимый), гестационный СД (возникший во время беременности). Они отличаются механизмами развития болезни, но имеют одинаковый биохимический признак – повышение уровня глюкозы в крови.
Главным источником энергии в организме является глюкоза, стабильный уровень которой поддерживается гормонами инсулином и глюкагоном. Гипергликемия в результате разных причин (например, после обильного приема высокоуглеводной пищи) приводит к стимуляции бета-клеток островковой ткани поджелудочной железы и выделению инсулина. Инсулин способствует проникновению избытка глюкозы в клетки и нормализации углеводного обмена. При недостаточном выделении инсулина поджелудочной железой и/или невосприимчивости рецепторов клеток к его воздействию уровень глюкозы в крови возрастает. Нарушения углеводного обмена могут возникнуть постепенно. Клинические признаки, которые позволяют заподозрить сахарный диабет: учащение мочеиспускания, увеличение количества выделяемой мочи, жажда, повышение аппетита, утомляемость, ухудшение зрения, замедленное заживление ран. Во многих случаях в ранний период болезни выраженные клинические симптомы отсутствуют благодаря компенсаторным способностям организма и выделению избытка глюкозы с мочой. Гипергликемия может сопровождаться нарушением кислотно-щелочного и электролитного баланса, дегидратацией, кетоацидозом, развитием комы и требовать неотложных реанимационных мероприятий. Хроническая гипергликемия приводит к повреждению сосудов, нервов, ухудшению зрения, развитию почечной недостаточности, сердечно-сосудистых заболеваний, инсультов, инфарктов. Ранняя диагностика сахарного диабета и своевременное и адекватное лечение предотвращает прогрессирование заболевания и осложнения.
Если уровень глюкозы в крови натощак превышает референсные значения, подозревают нарушение толерантности к глюкозе или сахарный диабет. Уровень гликированного (гликозилированного) гемоглобина (HbA1c) характеризует уровень глюкозы в крови за предыдущие 2-3 месяца и взаимосвязан с риском возникновения осложнений. Соответственно рекомендациям организаций здравоохранения разных стран (Американской диабетической ассоциации, Всемирной организации здравоохранения), повышение глюкозы крови (5,6-6,9 ммоль/л) и уровня гликированного гемоглобина (5,7-6,4 %) указывает на нарушение толерантности (восприимчивости) к глюкозе, а при глюкозе крови натощак более 7,0 ммоль/л и HbA1c ? 6,5 % диагноз «сахарный диабет» является подтвержденным. В таком случае контроль за уровнем глюкозы и гликированного гемоглобина должен быть регулярным. В соответствии с полученными результатами анализа осуществляется коррекция сахароснижающей терапии, направленной на достижение целевого уровня HbA1c ? 6,5 % (< 7 %).
- Для диагностики сахарного диабета.
- Для контроля за эффективностью лечения сахарного диабета.
- Чтобы оценить вероятность осложнений гипергликемии.
- При симптомах сахарного диабета (частое мочеиспускание, увеличение количества суточной мочи, ожирение, зуд кожных покровов, редкие инфекционные заболевания кожи и слизистых).
- При избыточной массе тела или ожирении (индекс массы тела ? 25 кг/м2) и дополнительных факторах риска (гиподинамия, наследственная предрасположенность, дислипидемия, артериальная гипертензия, синдром поликистозных яичников, гестационный сахарный диабет в анамнезе, сердечно-сосудистые заболевания).
- При обследовании беременных с факторами риска.
- При лабораторных признаках нарушения углеводного обмена по результатам предыдущих анализов.
- При профилактическом обследовании людей старше 45 лет.
- 2-4 раза в год при наличии сахарного диабета.
1. Гликированный гемоглобин: 4.27 — 6.07 %.
2. Глюкоза в плазме
3. С-пептид: 1,1 — 4,4 нг/мл.
1. Гликированный гемоглобин (HbA1c)
Причины повышения уровня гликированного гемоглобина:
- сахарный диабет (впервые выявленный или плохо контролируемый терапией),
- отравление свинцом,
- алкогольная интоксикация,
- железодефицитная анемия,
- спленэктомия (удаление селезенки).
Причины понижения уровня гликированного гемоглобина:
- хроническая кровопотеря,
- гемолитическая анемия,
- хроническая почечная недостаточность,
- беременность.
Причины повышения уровня глюкозы:
- сахарный диабет,
- синдром Кушинга,
- гипертиреоз,
- акромегалия (увеличение отдельных частей тела, связанное с повышенной выработкой соматотропного гормона),
- аденома гипофиза,
- глюкагонома,
- феохромоцитома,
- острый эмоциональный или физический стресс,
- ожирение,
- гемохроматоз,
- острый или хронический панкреатит, рак поджелудочной железы,
- хроническая болезнь почек,
- дефицит витамина В12,
- беременность.
Причины понижения уровня глюкозы:
- алкогольная болезнь печени, токсическое поражение печени, некроз печени, цирроз, печеночная недостаточность,
- инсулинома,
- недостаточность надпочечников,
- гипотиреоз, гипопитуитаризм,
- мальабсорбция (недостаточность всасывательной функции кишечника),
- голодание,
- ферментопатии,
- передозировка препаратами инсулина,
- физический стресс, интенсивная физическая нагрузка.
Причины повышения уровня C-пептида:
- ожирение (мужского типа);
- опухоли поджелудочной железы;
- прием препаратов сульфонилмочевины (глибенкламида);
- синдром удлиненного интервала QT.
Причины понижения уровня C-пептида:
- сахарный диабет;
- применение тиазолидиндионов (росиглитазона, троглитазона).
Факторы, повышающие уровень глюкозы в крови:
- несоблюдение диетических рекомендаций, употребление богатой углеводами пищи перед сдачей анализа,
- беременность,
- хирургические операции, анестезия,
- внутривенное введение растворов глюкозы,
- кратковременное повышение глюкозы крови с 4 до 8 утра в связи с суточными колебаниями уровня гормонов,
- курение,
- глюкокортикостероиды, тиазидные диуретики, азатиоприн, бета-блокаторы, эпинефрин, эстрогены, фуросемид, гемфиброзил, изониазид, левотироксин, соли лития, ниацин, ингибиторы протеаз.
Факторы, понижающие уровень глюкозы в крови:
- интенсивные физические нагрузки,
- токсические дозы аспирина, ацетаминофен, салицилаты, этанол, хинин, галоперидол, карведилол, гипогликемические препараты, инсулин, ингибиторы моноаминооксигеназы, фенотиазиды, рисперидон, теофиллин.
Факторы, искажающие уровень гликированного гемоглобина: генетические аномалии, связанные с нарушением синтеза гемоглобина (гемоглобинопатии).
Лекарственные препараты, повышающие уровень гликированного гемоглобина : аспирин, атенолол, бета-блокаторы, гемфиброзил, глимепирид, тиазидные диуретики, ловастатин, ниацин, никотиновая кислота.
Лекарственные препараты, снижающие уровень гликированного гемоглобина: акарбоза, дефероксамин, дилтиазем, эналаприл, инсулин, лизиноприл, метформин, правастатин, рамиприл, теразозин, верапамил.
Факторы, влияющие на уровень С-пептида: при нарушении функции печени (хроническом гепатите, циррозе печени) уровень С-пептида повышен.
- При выявлении нарушений углеводного обмена необходимо оценить функциональное состояние других органов и систем с высоким риском поражения при гипергликемии.
- Периодичность проведения теста для мониторинга эффективности гиполипидемической терапии определяется лечащим врачом в зависимости от результатов предыдущего исследования и наличия осложнений.
Эндокринолог, терапевт, врач общей практики.
- Fischbach F.T., Dunning M.B. A Manual of Laboratory and Diagnostic Tests, 8th Ed. Lippincott Williams & Wilkins, 2008: 1344 p.
- Wilson D. McGraw-Hill Manual of Laboratory and Diagnostic Tests 1st Ed. Normal, Illinois, 2007: 666 p.
Классификация и стадии развития сахарного диабета у детей
В течении сахарного диабета условно выделяют две стадии:
- Преддиабет — доклиническая стадия, при которой в зависимости от типа болезни могут быть выявлены антитела к β-клеткам поджелудочной железы или инсулинорезистентность.
- Клиническая стадия — начинается с появления первых симптомов диабета. Подразделяется на три фазы: компенсации, субкоменсации и декомпенсации углеводного обмена.
Чаще используется классификация по причине развития диабета. Выделяют:
1. Сахарный диабет 1-го типа — чаще выявляется в детском и юношеском возрасте. Связан с деструкцией β-клеток поджелудочной железы. Приводит к абсолютному дефициту инсулина. Различают две формы:
- аутоиммунную — когда деструкция β-клеток вызвана аутоиммунным воздействием;
- идиопатическую — когда деструкция β-клеток не связана с аутоиммунным процессом.
2. Сахарный диабет 2-го типа — встречается в детском возрасте намного реже. В основном связан с сочетанием инсулинорезистентности и недостаточной выработкой инсулина.
3. Специфические типы диабета
- генетические дефекты β-клеточной функции — неонатальный, митохондриальный и MODY-диабет;
- генетические дефекты действия инсулина — инсулинорезистентность типа А, лепречаунизм, синдром Рабсона — Менденхолла, липоатрофический диабет и др.;
- сахарный диабет, вызванный нарушением экзокринной функции поджелудочной железы — травма или удаление органа, панкреатит, гемохроматоз и др.;
- сахарный диабет как проявление эндокринопатии — возникает при синдроме Иценко — Кушинга, акромегалии, альдостероме и др.;
- сахарный диабет, вызванный приёмом лекарств — глюкокортикоидов, никотиновой кислоты, тиреоидных гормонов, тиазидов, интерферона альфа и др.;
- сахарный диабет как осложнение инфекционных заболеваний — врождённой краснухи, цитомегаловирусаэнтеровируса
- редкие формы иммунного сахарного диабета — синдром мышечной скованности, диабет, вызванный выработкой антител к рецепторам инсулина, синдром полиэндокринной аутоиммунной недостаточности I и II типа и др.;
Отдельно стоит сказать о трёх специфических типах диабета, связанных с генетическим дефектов β-клеток:
- Неонатальный диабет — выявляется в первые 6 месяцев жизни ребёнка. Отличается высоким уровнем гликемии — до 70-100 ммоль/л, замедлением внутриутробного развития и симптомами обезвоживания. Бывает транзисторным и перманентным. При транзисторной форме после 1,5-2 лет наступает период независимости от инсулина, который обычно продолжается до полового созревания. При перманентной форме такого периода нет — пациент всегда остаётся инсулинозависимым.
- Митохондриальный диабет — точечная мутация, которая наследуется исключительно по материнской линии. Часто имеет сопутствующую тугоухость, неврологические нарушения и миопатии.
Сахар в крови у детей
Патогенез сахарного диабета 1-го и 2-го типов различен.
Причиной диабета 1-го типа является абсолютная инсулиновая недостаточность. Она развивается из-за генетической предрасположенности, связанной с главным комплексом гистосовместимости (HLA) — важной частью иммунной системы.
При наличии предрасположенности и воздействии негативных факторов, например вирусов, возникает аутоагрессивный иммунный процесс, направленный на собственный организм. В ходе этого процесса развивается хронический иммунный инсулит, т. е. преддиабет.
При инсулите большое количество β-клеток поджелудочной железы подвергается разрушению. Вначале это приводит к снижению инсулинового ответа на введение глюкозы, при этом уровень инсулина натощак остаётся в пределах нормы. В дальнейшем при гибели 70-80 % клеток формируется абсолютная инсулиновая недостаточность.
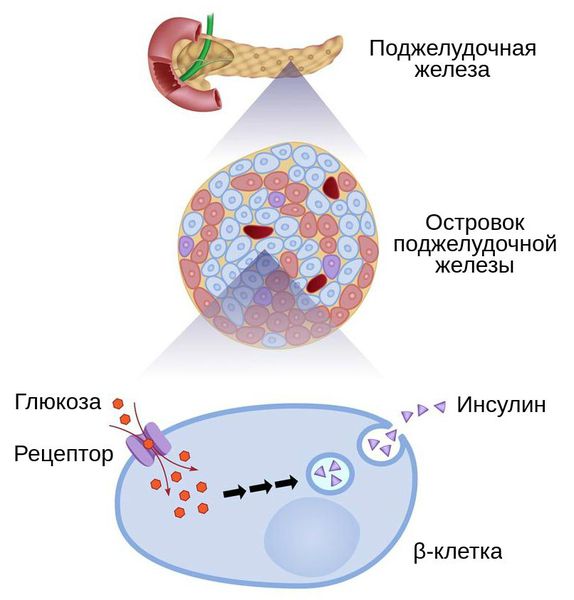
Сахарный диабет 2-го типа вызывает относительная инсулиновая недостаточность. Гипергликемия при этом может возникать на фоне нормального или даже повышенного уровня инсулина. Причинами относительной нехватки инсулина являются либо избыточное количество контринсулярных факторов, подавляющих действие инсулина, либо инсулинорезистентность — снижение чувствительности к инсулину.
К контринсулярным факторам относятcя:
- протеиназа — разрушает инсулин, может поступать в большом количестве из очагов воспаления;
- вещества, связывающие молекулы инсулина, например плазменные ингибиторы инсулина белковой природы;
- β-липопротеины — образуют с инсулином неактивные комплексы, их концентрация увеличивается при высоком уровне соматотропного гормона;
- контринсулярные гормоны — катехоламины, глюкокортикостероиды, тиреоидные гормоны, соматотропный гормон, глюкагон.
Инсулинорезистентность может возникать из-за нарушения рецепторных или пострецепторных механизмов, которые позволяют реализовать эффект инсулина в клетках-мишенях.
К причинам поражения рецепторов относят:
- нарушение способности связываться с инсулином и прочности такой связи при длительной гипергликемии;
- разрушение или нарушение состояния молекул рецепторов;
- образование большого количества свободных радикалов при длительной гипоксии.
И абсолютная, и относительная инсулиновая недостаточность приводят к гипергликемии. Из-за превышения порога глюкозы и замедления её перехода через почечные канальцы обратно в кровоток возникает глюкозурия — появление глюкозы в моче.
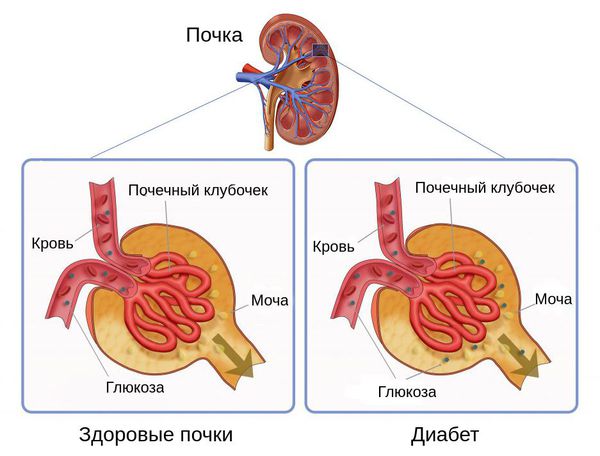
Глюкозурия и гипергликемия объясняют основные симптомы сахарного диабета — увеличение объёма мочи и неутолимую жажду. Эти симптомы в свою очередь приводят к нарушению водно-электролитного баланса и появлению признаков обезвоживания.
Помимо водно-электролитного баланса, при сахарном диабете нарушается белковый и жировой обмен. Расщепление белков и жиров усиливается, из-за чего повышается уровень остаточного азота и кетоновых тел в крови и моче, а также уровень липидов в крови.
Осложнения сахарного диабета у детей
Осложнения сахарного диабета у детей делятся на острые и отсроченные.
Острые осложнения связаны с нестабильным течением сахарного диабета и резкой декомпенсацией углеводного обмена. Это может произойти на любом сроке болезни из-за стрессов, нарушения диеты или тактики лечения, острых, хронических инфекций или иных сопутствующих заболеваний.
Дело в том, что дети и подростки, особенно с диабетом 1-го типа, часто сталкиваются с психологическими проблемами по поводу своей болезни. Например, у них может развиться расстройство адаптации, как в данном случае. Кроме того, из-за усиливающихся комплексов и стресса они могут преднамеренно нарушать диету или прекращать инсулинотерапию, не подозревая о других серьёзных проблемах, которые могут случиться. В результате возникает либо гипогликемия с возможным развитием гипогликемической комы, либо значительная гипергликемия с диабетическим кетоацидозом или гипергликемическим гиперосмолярным статусом.
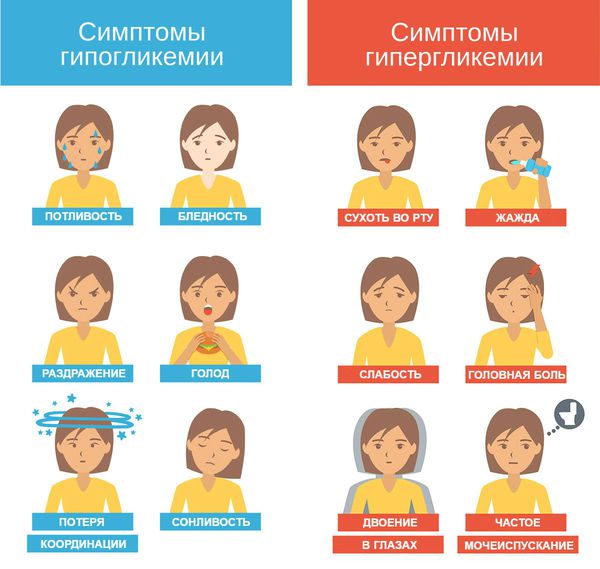
Гипогликемия — самое частое осложнение диабета 1-го типа. В случае диабета 2-го типа она может возникнуть при необходимости инсулинотерапии или лечении производными сульфонилмочевины.
Гипогликемия у детей может проявляться дрожью, тахикардией, повышенным потоотделением. Иногда на первый план выходят симптомы нейрогликопении: головная боль, сонливость и нарушение концентрации. У маленьких детей с гипогликемией можно заметить изменения поведения, такие как вспышки гнева, беспокойство, раздражительность или апатия.
Начинается осложнение по-разному: от мягкого течения с незначительным обезвоживанием до тяжёлого течения с серьёзным обезвоживанием и потерей сознания.
К симптомам диабетического кетоацидоза относят сухость кожи, повышенную жажду, тахикардию, учащённое дыхание или дыхание Куссмауля — редкое, глубокое, с шумным вдохом и резким выдохом, запах ацетона изо рта, тошноту, рвоту, боль в животе, спутанность или потерю сознания.
К лабораторным признакам относят:
- уровень глюкозы в крови больше 11 ммоль/л;
- повышенная концентрация кетоновых тел в крови и моче;
Гипергликемический гиперосмолярный статус может возникать при сахарном диабете новорождённых, диабете 1-го и 2-го типа. Проявляется судорогами, агрессией, потерей сознания.
- уровень глюкозы в крови от 33 ммоль/л и выше;
- незначительное увеличение концентрации кетоновых тел в крови и моче;
Отсроченные осложнения диабета начинают формироваться в детстве, но могут проявиться позже, уже во взрослом возрасте. К таким осложнениям относят диабетическую полинейропатию, ретинопатию и нефропатию.
Нейропатия является наиболее частым отсроченным осложнением у детей с диабетом. В этом возрасте оно, как правило, находится в доклинической или первичной клинической стадии.
При периферической нейропатии чаще страдают нижние конечности. При этом может возникать онемение, покалывание, жжение в пальцах рук и ног и кратковременные судороги. Даже лёгкие прикосновения могут приносить дискомфорт или боль.
Поражение автономных нервов нарушает работу внутренних органов: сердца, желудочно-кишечного тракта, урогенитальной системы и др. Поэтому симптомы автономной полинейропатии многочисленны и разнообразны. Они зависят от того, за иннервацию какого органа отвечают поражённые нервные волокна. Ребёнка может беспокоить тахикардия в покое, снижение артериального давления при изменении положения тела, изжога, боль в желудке, нарушение мочеиспускания и т. д.
Диабетическая ретинопатия связана с поражением сосудов сетчатки. Она может проявиться у детей в течение года после начала заболевания, а иногда только при инсулинорезистентности.
На начальных стадиях осложнение никак себя не проявляет. По мере прогрессирования болезни у ребёнка могут появиться жалобы на ухудшение зрения, появление «мушек», точек или пелены перед глазами, трудность при чтении, иногда боль в глазах после зрительной нагрузки.

Диабетическая нефропатия, возникшая в детском или подростковом возрасте, является основной причиной инвалидности и смерти взрослых пациентов с диабетом. У детей это осложнение, как правило, находится в доклинической стадии, поэтому врачи часто недооценивают наличие этой проблемы.
Выявить доклиническую диабетическую нефропатию можно при регулярной проверке лабораторных показателей, которые могут указывать на диабетическое поражение почек. К таким показателям относят уровень альбумина и креатинина, скорость клубочковой фильтрации и др. Например, начинающаяся нефропатия у детей и подростков проявляется микроальбуминурией — когда уровень альбумина в утренней моче равен 30-300 мг/л.
Кроме полинейропатии, ретинопатии и нефропатии, связанных с поражением мелких сосудов, у детей развиваются начальные проявления макроангиопатийатеросклероз коронарных артерий. Чаще всего подобные осложнения связаны с плохим контролем уровня глюкозы в крови.
Прогноз. Профилактика
Сахарный диабет у ребёнка — это серьёзная болезнь, которая может привести к слепоте, почечной недостаточности и ранней смерти от нелеченных осложнений.
Первичная профилактика диабета 2-го типа у детей, предрасположенных к этой форме болезни, сводится к изменению образа жизни, снижению массы тела и повышению физической активности. При инсулинорезистентности или нарушении толерантности к глюкозе важно строго контролировать уровень гликемии.
Вторичная профилактика сахарного диабета состоит в достижении постоянной нормогликемии. Это возможно как при диабете 2-го, так и 1-го типа. Использование инсулиновых помп и аппаратов для мониторирования гликемии позволяет избежать острых осложнений болезни: кетоацидоза, гиперосмолярности и гипогликемии.
Профилактика отсроченных осложнений является третичной. Для предупреждения диабетической полинейропатии показан неврологический осмотр с определением чувствительности всех периферических нервов, ахиллова и коленного рефлексов, а также скрининговая электронейромиография. Для раннего выявления кардиоваскулярной формы автономной нейропатии показана скриннговая кардиоинтервалография.
Лечение сахарного диабета у детей
Особое внимание при диабете 1-го типа нужно уделять углеводам. Предпочтение отдаётся сложным углеводам, которые трудно усваиваются и слабо влияют на уровень глюкозы в крови. Полезные углеводы содержатся в овощах, фруктах, крупах, бобовых, молоке и сыре; полезные жиры — в авокадо, орехах, оливковом и арахисовом масле.
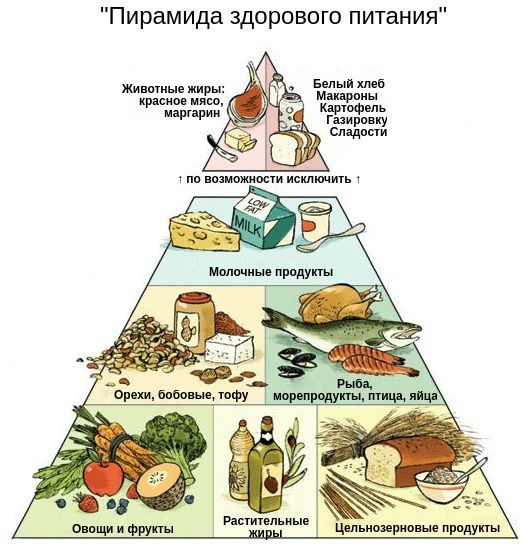

Диетотерапия помогает справиться с лёгкой гипогликемией и не допустить развития диабетической комы. Если уровень глюкозы опускается ниже 3,9-3,0 ммоль/л, нужно съесть 1-2 ХЕ быстро усваиваемых углеводов, например:
- 2-4 куска сахара по 5 г, лучше растворить;
- или 1-1,5 столовых ложки мёда или варенья;
- или 100-200 мл фруктового сока или лимонада на сахаре;
- или 4-5 больших таблеток глюкозы по 3-4 г;
Если через 15 минут уровень глюкозы остался низким, нужно повторить лечение.
Инсулинотерапия
Диабет 1-го типа, а также другие виды инсулинзависимого диабета связаны с абсолютной недостаточностью инсулина. В таких случаях лечение болезни основано на заместительной терапии препаратами инсулина
На каждого ребёнка инсулин действует по-своему, в зависимости от возраста, веса и роста. Поэтому потребность в инсулине и соотношение инсулинов разного действия всегда индивидуальны.
Общие закономерности инсулинотерапии у детей
- В первые 1-2 года от начала болезни потребность в инсулине составляет 0,5-0,6 Ед/кг массы тела.
- С возрастом ребёнка и сроком диабета потребность в инсулине увеличивается: через 5 лет от начала болезни доза инсулина в среднем составляет 1 Ед/кг массы тела, а в период полового созревания — 1,25 Ед/кг массы тела.
- Предпочтительно вводить инсулин под кожу постоянно с использованием инсулиновой помпы. Это позволяет восполнять недостаток инсулина максимально физиологично.
- Если использование инсулиновой помпы невозможно, применяется базисно-болюсный режим введения инсулина. При этом режиме 1-2 раза в день подкожно вводятся безпиковые аналоги инсулина среднего или пролонгированного действия, а перед основными приёмами пищи — инсулины короткого действия.
- Уровень глюкозы в крови ребёнка нужно постоянно контролировать. Самоконтроль проводится перед основными приёмами пищи, после еды, перед сном и физическими нагрузками, а также после перенесённой гипогликемии.
- Желательно использовать систему длительного мониторирования гликемии.
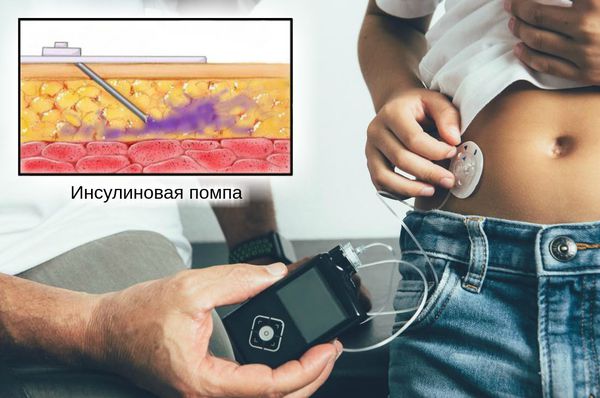
Ребёнку с диабетом 2-го типа инсулин показан при появлении первых признаков или декомпенсации болезни с развитием кетоацидоза. Он помогает нормализовать уровень глюкозы и снизить концентрацию кетонов в крови.
Снижать калорийность нужно за счёт жиров и легкоусваиваемых углеводов. Физическая активность должна включать ежедневную ходьбу до 3-4 км и интенсивные занятия по 3-4 раза в неделю.
Проблема состоит в том, что ребёнка до определённого возраста трудно мотивировать на длительное соблюдение диеты и высокую физическую активность. Здесь важную роль играет поддержка семьи. Убедить ребёнка изменить характер питания, если вся семья питается по-прежнему, невозможно. Поэтому психологическое консультирование для всех членов семьи порой становится обязательным компонентом терапии ребёнка с диабетом 2-го типа.
Если достичь нормального уровня глюкозы с помощью немедикаментозных способов не удаётся, приходится использовать сахароснижающие препараты в форме таблеток. Из всех современных средств такого типа для детей разрешён только метформин. Этот препарат снижает резистентность клеток к инсулину.
Диагностика сахарного диабета у детей
Диагностировать сахарный диабет у детей, особенно младшего возраста, не так просто. Боли в животе, тошноту и рвоту можно ошибочно принять за признаки острого или хронического энтероколита. Полиурия, недержание мочи и энурез маскируются под инфекции мочевыводящих путей. Слабость, быстрая утомляемость, фурункулы, снижение или увеличение массы тела у подростков часто объясняют гормональными изменениями.
Основным методом диагностики сахарного диабета по-прежнему остаётся определение уровня прандиальной и постпрандиальной глюкозы в крови, а также уровня гликированного гемоглобина. Прандиальную глюкозу измеряют во время приёма пищи, постпрандиальную — через два часа после еды, гликированный гемоглобин — независимо от приёма пищи и времени суток.

Диагностические критерии диабета у детей аналогичны критериям болезни у взрослых. Это:
- симптомы диабета со случайно выявленным уровнем глюкозы в крови ≥ 11 ммоль/л;
- уровень глюкозы в крови натощак ≥ 7 ммоль/л;
- уровень глюкозы в крови при глюкозотолерантном тесте ≥ 11 ммоль/л;
Маленьким детям с подозрением на сахарный диабет необходимо определить уровень глюкозы в моче: у здоровых людей глюкоза не обнаруживается. Кроме того, важно оценить уровень кетонов в моче (ацетоацетат) и крови (β-оксибутират).
После подтверждения диагноза необходимо определить тип диабета. От него зависит лечение и прогноз болезни.
Важным критерием диабета 1-го типа является уровень инсулина и С-пептида. Их низкие цифры и отсутствие повышения в ответ на нагрузку глюкозой говорят в пользу диабета 1-го типа. Однако в период появления первых явных симптомов болезни может возникнуть эффект «наложения». Хроническая гипергликемия у детей с диабетом 2-го типа может снизить уровень инсулина, тогда как у детей с диабетом 1-го типа «резервы» инсулина могут сохраняться довольно долго
При возникновении симптомов сахарного диабета у новорождённых необходимо провести генетическую диагностику, особенно при наличии сахарного диабета у близких родственников ребёнка.
