Что это такое
Диабетической стопой называют одно из серьезных осложнений сахарного диабета. Это негативные (патологические) изменения стоп в виде язв, поражения костей и суставов, потери чувствительности кожи. Заболевание не только значительно распространено среди пациентов с сахарным диабетом, но и в запущенных случаях без своевременного обращения к врачу может привести к ампутации.
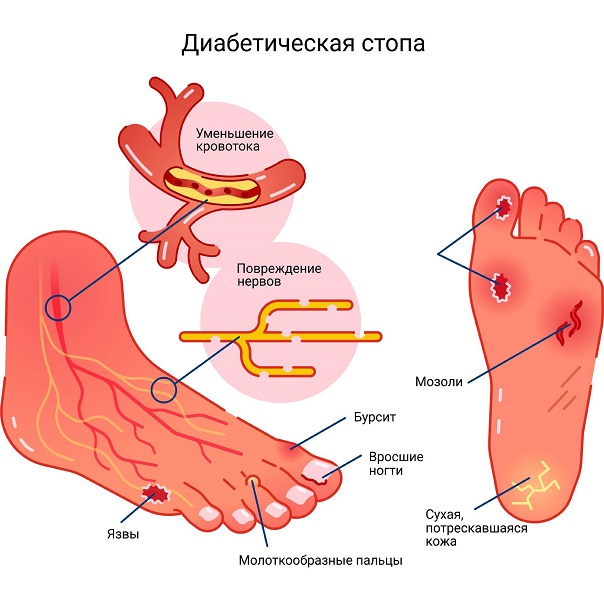
Синдромом диабетической стопы (СДС) называется патологическое состояние стоп, которое возникает на фоне диабетического поражения сосудов различного калибра, нервных волокон, кожных покровов и костно-суставного аппарата. Осложнение проявляется образованием трофических дефектов и гнойно-некротических процессов.

Синдром классифицируется следующим образом:
- диабетическая стопа ишемического характера;
- диабетическая стопа нейропатического характера;
- смешанная форма, в которой сочетаются проявления сосудистой и неврологической патологии.
Симптомы и лечение диабетической стопы рассмотрены в статье.
Трофические язвы – поражение кожных покровов и более глубоких структур в виде длительно незаживающих ран. Возникают такие дефекты в результате нарушения кровоснабжения определенного участка организма. Излюбленная локализация трофических язв – пальцы ног, пятки, голени. Подобная патология характерна для сахарного диабета, считается его осложнением и проявлением синдрома диабетической стопы.

Лечение трофической язвы при диабете считается достаточно длительным процессом, сочетающим несколько методик. Терапия осложнения должна происходить в интенсивном режиме, поскольку именно такие дефекты провоцируют ампутации нижних конечностей.
Почему рекомендуют отказ от курения при синдроме диабетической стопы?
Курение увеличивает риск атеросклероза сосудов нижних конечностей, при котором происходит отложение холестериновых бляшек на стенках сосудов и сужение их просвета. Это приводит к ухудшению кровоснабжения тканей.
Мошкова Елена Михайловна
Врач-дерматовенеролог, заведующая КДО по оказанию платных услуг СПб ГБУЗ «Городской кожно-венерологический диспансер» г.Санкт-Петербург

Читать по теме
Трофические язвы — длительно незаживающие раны, возникающие из-за нарушения питания тканей. Как и чем лечить такие образования?
Трофические язвы ног
Как распознать трофическую язву на ноге, и в чем причина образования такого дефекта кожи?
Характеристики и свойства повидон-йода. Для чего применяется повидон-йод? Инструкция по применению раствора, мази, свечей Бетадин® с повидон-йодом.
Причины возникновения
На фоне нарушений естественных процессов обмена в организме, вызванных сахарным диабетом, развиваются изменения трофики (питания) тканей. Вместе с этим страдает и нервная система, так как происходит поражение периферических нервов, в результате чего снижается чувствительность, формируется сухость кожи, происходит образование трещин в пораженной конечности.
Как следствие, на ощупь кожа конечности теплая, но порог болевой и тактильной чувствительности у пациентов снижен. Это повышает риск травматизации. К тому же у пораженных конечностей нарушается ощущение положения в пространстве. Меняется распределение нагрузочного давления на стопы, в результате формируется утолщение кожи стоп, возникают подкожные кровоизлияния, нарушается питание тканей. Все эти механизмы способствуют возникновению язвенного дефекта. Также увеличивается риск повреждения тканей при наличии у пациента с диабетом заболеваний периферических артерий, при которых происходит сужение просвета сосудов.
Народные методы
Вылечить патологию народными средствами не получится, но поддерживать показатели в крови на допустимом уровне и замедлить прогрессирование болезни возможно.
Рецепт №1. Столовую ложку высушенных ягод черемухи залить 0,5 л кипятка. Поставить на водяную баню и держать не меньше 20 минут. После процеживания полученным отваром можно обрабатывать дефекты и язвы.

Ягоды черемухи – кладезь дубильных веществ, способствующих заживлению ран
Рецепт №2. 2 ст.л. липового меда растворить в литре теплой воды. Принимать ванночки для ног с полученным раствором (по 15 минут ежедневно).
Рецепт №3. Приготовить смесь из сухих цветков ромашки, листьев розмарина и зерен горчицы в соотношении 2:1:2. Залить 0,5 л теплой воды на ночь. С полученным настоем делать компрессы на места с язвенными дефектами.
Подробнее о лечении диабетической стопы в домашних условиях можно прочитать в этой статье.
К сожалению, вылечить синдром диабетической стопы невозможно, однако, нормализовать качество жизни пациента вполне реально. Для этого необходима своевременная диагностика, соблюдение рекомендаций врачей, постоянный уход за стопами.
Симптомы диабетической стопы
Синдром диабетической стопы очень коварен: отмирающие нервные окончания не позволяют человеку отследить болевой синдром, как сигнал начавшихся в тканях изменений. Поэтому долгое время проблема остается незамеченной.
Есть три вида диабетической стопы со своими специфическими симптомами:
- Нейропатическая – связана с деструкцией нервных окончаний. Выражается в повышенной сухости кожи стоп, онемении, снижении или потере чувствительности кожи, болезненных ощущениях при ходьбе, которые проходят в состоянии покоя.
- Ишемическая – связана с нарушениями кровоснабжения. Проявляется в отеках, покраснении, сильных болях в стопах по ночам, изменениях цвета кожи, врастании ногтей, пигментации.
- Смешенная или нейроишемическая – встречается часто, т.к. обычно нарушения происходят и в кровеносной, и в нервной системах взаимосвязано. Поэтому перечисленные выше симптомы могут присутствовать одновременно.
Дополнительными общими симптомами, которые должны вызвать подозрение, можно считать:
- судороги в икрах;
- зуд в стопах, покалывания;
- быстрая утомляемость стоп;
- долго незаживающие царапины, мозоли;
- мелкие пузырьки с прозрачной жидкостью;
Появление язв на стопах является самым тяжелым и запущенным симптомом.
Учитывая, что сахарный диабет длительное время протекает малосимптомно, пациенты могут узнать о своем диагнозе уже после формирования язвы.
В скрытый (латентный) период пациенты предъявляют жалобы на ощущение беганья мурашек, онемение, жжение в стопах. При наличии язвенного дефекта, болезненность не всегда соответствует тяжести заболевания ввиду поражения периферической нервной системы (диабетической полинейропатии).
При инфицировании язвы окружающая кожа становится горячей, отёчной, появляется болезненность и гнойное отделяемое из раны. При тяжелом течении инфекционного процесса появляется заторможенность, повышение температуры тела, увеличение количества лейкоцитов в общем анализе крови.
В 15% случаев сахарный диабет может осложниться синдромом диабетической стопы с формированием хронического язвенного дефекта1.
По клиническим формам синдром диабетической стопы различают:
- нейропатический
- ишемический
- нейроишемический
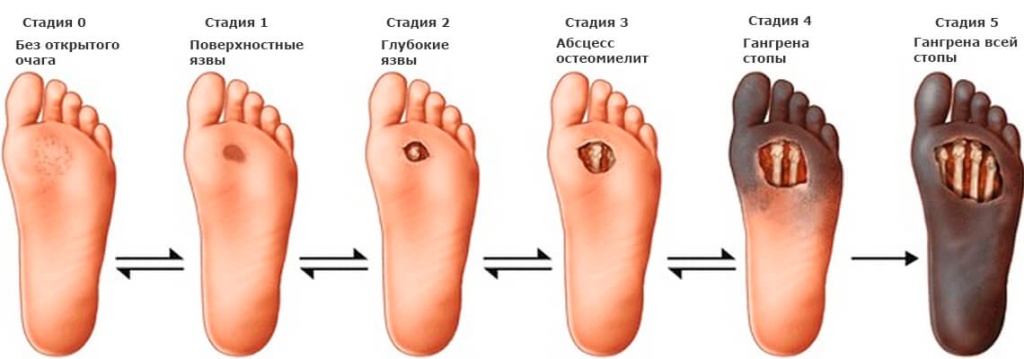
Глубина сформированного язвенного дефекта может иметь 5 степеней:
степень – кожа еще не повреждена.
степень – язва поверхностная, находится в верхнем слое кожи.
степень – язвенный дефект и инфекционный процесс захватывают кожу с подкожной жировой клетчаткой и мышцы.
степень – глубокая язва с абсцессом, остеомиелитом (поражение костей), септическим артритом.
степень – сформирована сухая или влажная гангрена, поражающая ограниченную часть стопы, например, палец.
степень – гангрена всей стопы или её части.
Причины и профилактика возникновения диабетической стопы
Причины диабетической стопы кроются в общих изменениях кровообращения на фоне сахарного диабета. Когда долгое время в крови содержится избыточное количество глюкозы, то неизбежно происходят нарушения в углеводном и липидном обменах. Природа этих нарушений до сих пор активно изучается, так как тема сахарного диабета крайне актуальна для многих тысяч пациентов. Изменения в обменных процессах становятся или причиной, или катализатором атеросклероза, т.е. сужения артерий и ухудшения кровоснабжения тканей организма.
В первую очередь ввиду физиологических особенностей страдать начинают ткани нижних конечностей, особенно нервные окончания: клетки не получают необходимого количества питательных веществ и постепенно либо отмирают, либо претерпевают необратимые изменения. После этого появляющиеся на стопах мелкие ранки заживают медленнее, болевой синдром ослаблен из-за некорректной работы нервных окончаний, раны могут разрастаться, в них могут попадать бактерии, вирусы, вызывая нагноения, которые без лечения быстро превратятся в трофические язвы.
Таким образом, причиной возникновения диабетической стопы изначально является нарушение кровоснабжения на фоне гипергликемии. А на дальнейшее развитие оказывают негативное влияние травмы, повреждения стоп, грибковые поражения, тесная обувь, гипертония.
К сожалению, многие пациенты с сахарным диабетом сталкиваются и с СДС. Поэтому так важно ответственное и внимательное отношение к своему здоровью, ведь существуют действенные методы профилактики диабетической стопы.
Во-первых, это наблюдение и контроль за течением сахарного диабета – в этом поможет опытный специалист нашего Центра.
Во-вторых, нужно развить привычку регулярно осматривать стопы и отмечать любые мелкие изменения вплоть до долго незаживающей мозоли. Заболевание слишком серьезно, чтобы пренебрегать даже мелочами.
В-третьих, полезно научиться несложным манипуляциям по уходу, поддержанию гигиены стоп: ежедневные осмотры, регулярное мытье, смена носков, ношение удобной обуви, обрезание ногтей. Лучше реже ходить босиком и в обуви с открытыми носками во избежание травм.
Немедикаментозные методы
Эти способы не ответят на вопрос о том, как лечить диабетическую стопу, но помогут снизить яркость клинической картины. Сюда относят массаж, лечебную гимнастику, физиотерапию.
Массаж
Прежде чем начинают массаж стоп, руки специалиста обрабатывают тальком, детской присыпкой или жирным кремом. Такой способ позволит обезопасить ноги пациента от возможных повреждений и улучшить скольжение. Больной во время процедуры занимает то положение, которое доставляет ему наименьший дискомфорт (лежа на спине, на боку, сидя).
Прорабатывание нижних конечностей начинают с области голеней и голеностопного сустава, далее переходят выше от колена до паховой зоны. Сам массаж стоп происходит в последнюю очередь. Прорабатывают каждую фалангу, межпальцевые промежутки, подошвенную и тыльную поверхность, пятку.

Массаж ног – лечебный и профилактический метод при сахарном диабете
Важно! По окончании процедуры кожа увлажняется жирным кремом.
Лечебная гимнастика
Цель – улучшение микроциркуляции крови в зонах ишемии, но значительные физические нагрузки не показаны, поскольку они могут приводить к усилению болевого синдрома и появлению осложнений. Можно выполнять упражнения:
- сгибание и разгибание пальцев стоп;
- перекаты с пятки на пальцы, упираясь ногой в пол;
- круговые движения ногой в положении сидя;
- сгибание и разгибание ноги в голеностопном суставе;
- круговые движения в голеностопном суставе.
- Диабетическая нейропатия и ее лечение народными средствами
- Гангрена ноги при сахарном диабете
- Симптомы и лечение диабетической нейропатии нижних конечностей
Физиотерапия
Используют проведение лекарственного электрофореза. Через кожу с помощью постоянного тока вводят цинк, медь, калий, в которых нуждается организм больных людей. Препараты цинка благотворно влияют на состояние поджелудочной железы, медь способствует процессам метаболизма, снижает показатели глюкозы в крови. Болевой синдром позволяет купировать новокаин-йод-электрофорез, введение 5% раствора тиосульфата натрия.
Еще один эффективный метод – магнитотерапия. Поле, которое образуется в процессе проведения процедуры, обладает защитным, обезболивающим, иммуномодулирующим действием.
В терапии диабетической стопы также используется гипербарическая оксигенация. Этот метод применяется для устранения гипоксии различной степени тяжести. Сеанс может длиться до 1 часа. Таких процедур необходимо от 10 до 14.
Новшество
Новое в лечении синдрома диабетической стопы средство Эберпрот-П – кубинский препарат, который представляет собой рекомбинантный фактор роста эпидермальных клеток. Этот уникальный медикамент разработан для максимально быстрой регенерации клеток в зоне язвенного дефекта, вводится непосредственно по краям раны, меняя иглу после каждого прокола.

Эберпрот-П – средство для местных инъекций, которые вводятся в зоны язвенных дефектов
Кубинские врачи предполагают, что средство снижает количество необходимо санаций, уменьшает риск ампутации, способствует быстрому заживлению язв. На территории Кубы Эберпрот-П достается больным бесплатно. В других странах его цена вырастает до нескольких тысяч долларов.
Местное лечение язв
Лечение трофических язв на ногах при сахарном диабете подразумевает проведение общих и местных мероприятий. Местная терапия основывается на следующих процедурах:
- некрэктомия (удаление омертвевших зон) с иссечением натоптышей;
- промывание ран лекарственными растворами;
- использование повязок.
Некрэктомия
Омертвевшие ткани считаются хорошей средой для бактерий. Кроме того, они препятствуют нормальному оттоку жидкости из раневой поверхности и формированию новых тканей для заживления. Поэтому необходимо удалить зоны некроза по максимуму.
Иссечение может происходить при помощи скальпеля и ножниц, механическим способом, используя специальный аппарат, подающий пульсирующие струи воды, химическим методом, применяя протеолитические ферменты. Еще один способ – врач накладывает влажные повязки, способствующие тому, что мертвые ткани отторгаются.
Удаление зон некроза скальпелем и ножницами – самый распространенный вариант, однако, он не используется, если дно раны представлено суставной поверхностью или в случае, если трофический дефект имеет ишемический характер. При хирургической обработке применяется ложка Фолькмана – инструмент в виде ложечки с маленькой поверхностью. Он позволяет аккуратно убрать омертвевшие фрагменты тканей, не разрушая сосуды.

Некрэктомия – важный этап лечения трофических дефектов
Важно! Трофическая язва на ноге должна быть осмотрена пуговчатым зондом, поскольку визуально мелкий дефект может иметь глубокий раневой канал.
Параллельно убирают и натоптыши, которые образуются по краю язвы. Это позволяет уменьшить давление на саму рану и улучшить отток ее содержимого. Существуют моменты, требующие удаление ногтевой пластины. Это случается, если язва частично располагается на ногтевом ложе или верхушке пальца.
Обработка раны
Этот этап лечения трофический язвы при сахарном диабете проводится для того, чтоб уменьшить количество болезнетворных микроорганизмов на поверхности пораженного участка. Существует ряд аппаратов, используемых для промывания, однако, доказано, что использование шприца с иглой показывает ничем не хуже результат.
Не используют для промывания трофических дефектов:
- раствор марганцовки;
- йод;
- бриллиантовый зеленый;
- риванол;
- лекарственные вещества на спиртовой основе.
3%-й раствор перекиси водорода используется в период очищения раневой поверхности от гноя и кровяных сгустков. Разрешено промывать язву физиологическим раствором натрия хлорида, Мирамистином, Хлоргексидином, Диоксидином. В домашних условиях можно применять спрей Ацербин.
Повязка
Используемый материал для перевязок должен обладать следующими свойствами:
- атравматичностью;
- способностью поддерживать влажную среду (доказано, что именно в таких условиях процесс заживления трофических язв на ногах при сахарном диабете ускоряется);
- способностью впитывать содержимое ран;
- барьерными свойствами (для профилактики попадания бактерий);
- отсутствием препятствий для нормально поступления воздуха к тканям.

Альгинатная повязка – современный перевязочный материал, используемый в борьбе с трофическими ранами
Марлю для повязки использовать нежелательно, поскольку она может присыхать к раневой поверхности и нарушать целостность грануляций при снятии. Ее можно применять в случае свищей, при сухих некрозах или язвах с повышенным уровнем влажности.
Современные методы лечения используют повязки сетчатого типа, альгинаты, гидрогели, полиуретановые губки, гидрофильные волокна и т.д.
Вспомогательные средства
Представленные вещества показывают эффективность в сочетании с современными перевязочными материалами.
- Препараты антимикробного действия – Аргосульфан, Дермазан, Бетадин.
- Стимуляторы регенерации – Бекаплермин, Куриозин, Эбермин.
- Протеолитические ферменты – Ируксол, Химотрипсин.
Используются мази на водорастворимой (Левомеколь, Диоксизоль) и жировой основе (Солкосерил, Актовегин).
Диагностика
Диагностика синдрома диабетический стопы основывается на данных осмотра, жалоб пациента, истории болезни, данных лабораторных и инструментальных исследований.
Для определения нарушения кровообращения стоп рекомендуют проверить пульсацию периферических артерий, однако из-за отёчности конечностей это может быть затруднительным.
При лабораторных исследованиях определяют уровень сахара в крови, показатели липидов, позволяющие обнаружить нарушения жирового обмена.
Для установления степени поражения периферических нервов проводят электронейромиографию. Данный метод позволяет определить сократительную способность мышц и состояние нервной системы.
Показаны тесты и для определения болевой и температурной чувствительности. Ультразвуковая доплерография позволяет установить нарушения артериального кровотока.
Повреждение тканей из-за недостаточности кровообращения может быть критическим. Тогда пациент ощущает боль даже в покое в течение более 2 недель. Такое состояние требует приема обезболивающих средств.
Рентгенологическое исследование стоп и голеностопных суставов позволит определить наличие костных или суставных изменений при синдроме диабетической стопы. С помощью мультиспиральной компьютерной томографии можно определить места и размеры очага поражения костей.
Борьба с инфекцией
Местное применение антисептиков для уничтожения болезнетворных микроорганизмов не доказало свою эффективность, а значит, единственным методом является использование антибактериальных препаратов. Эти средства показаны не только тогда, когда дефект уже инфицирован, но и тогда, когда существует высокий риск размножения бактерий (омертвение тканей ишемического характера, большой размер язвы, длительно существующая рана).

Антибактериальные препараты – способ борьбы с инфекцией
Частые возбудители раневой инфекции:
- стафилококки;
- стрептококки;
- протей;
- кишечная палочка;
- энтеробактерии;
- клебсиелла;
- псевдомонада.
Назначение антибиотиков происходит после бакпосева содержимого раны с определением индивидуальной чувствительности возбудителя. Наиболее эффективными признаны пенициллины, фторхинолоны, цефалоспорины, линкозамиды, карбапенемы.
Тяжелые формы патологии требуют внутривенного введения антибиотиков в стационарных условиях. Параллельно проводят хирургическое дренирование раны, дезинтоксикационную терапию, коррекцию сахарного диабета. Курс лечения – 2 недели. Более легкие стадии инфекции позволяют прием антибиотиков внутрь в виде таблеток в домашних условиях. Курс – до 30 дней.
- Признаки гангрены при сахарном диабете
- Диабетическая ангиопатия нижних конечностей
Показания к назначению антибиотиков:
- рана с признаками инфекции;
- ишемический некроз;
- длительно существующий дефект больших размеров с высоким риском инфицирования.
Выбор препарата основывается на результатах бакпосева и определения чувствительности микроорганизмов. Предпочтение отдают пенициллинам (Амоксиклав), цефалоспоринам (Цефтриаксон, Цефепим), фторхинолонам (Офлоксацин, Ципрофлоксацин), аминогликозидам (Амикацин, Гентамицин).
Антибиотики принимают перорально и вводят парентерально. Длительность лечения зависит от состояния пациента. Более легкие формы требуют назначения препарата на 10-14 дней, тяжелые – на месяц и более.
Принципы лечения
Для того, что лечение трофической язвы при диабете было успешным, нужно пройти следующие этапы:
- тщательная обработка пораженного места;
- разгрузка нижней конечности;
- устранение бактериальной микрофлоры;
- компенсация основного заболевания;
- купирование отечности;
- определение и лечение сопутствующих патологий, которые не позволяют процессу заживления происходить в полной мере (анемия, патология печени, хроническая почечная недостаточность).
Каждый из названных этапов должен быть проведен, поскольку такой комплекс считается «золотыми правилами» в терапии ран. Выполнение мер в полной степени позволит добиться заживления трофической невропатической язвы в 90% случаев.
Ишемические трофические дефекты, помимо этих этапов, нуждаются в проведении реваскуляризации (восстановлении кровообращения в пораженной конечности), поскольку именно закрытие просветов сосудов приводит к их развитию.

Выбор схемы терапии – прерогатива лечащего врача
Если раны осложняются значительными гнойными процессами, требуется хирургическая обработка и проведение дезинтоксикации организма пациента.
Разгрузка конечности
Как бы современные препараты не были эффективны, пока больной наступает на рану, можно не ожидать ее заживления. Если язва локализуется в области голени или тыльной поверхности, в дополнительных разгрузочных приспособлениях необходимость отсутствует. При расположении на опорной поверхности используют специальную повязку из полимерных материалов или полубашмак. Как правило, пальцы оставляют открытыми.
Важно! Средний показатель заживления существовавших годами язв на фоне разгрузочного метода – 90 дней.

Сапожок – один из способов разгрузки больной ноги
Медикаментозное лечение
Стандарты применения лекарственных препаратов для лечения диабетической стопы имеют два основных направления, которые могут использоваться в комбинации. Сюда относят средства для улучшения обменных процессов в нервной ткани и применение медикаментов для устранения симптоматики в виде боли и нарушения чувствительности.
Влияющие на метаболизм препараты
Широко применяемые группы медикаментов – производные альфа-липоевой кислоты и витамины В-ряда. Раньше назначались и другие препараты, но ничего из них не подтвердило свою эффективность. «Метаболические» средства способны замедлить прогрессирование нейропатической формы патологии и уменьшить яркость симптомов.
Альфа-липоевая кислота (Берлитион, Тиогамма, Эспа-Липон) обладает следующими свойствами:
- связывает и выводит свободные радикалы;
- улучшает кровоток по эпиневральным сосудам (тем, которые питают нервы);
- восстанавливает недостаточность клеточных ферментов;
- усиливает скорость распространения возбудимости по нервным волокнам.

Тиогамма – производное альфа-липоевой (тиоктовой) кислоты, устраняющее клинику синдрома диабетической стопы
Количество витаминов В-ряда в крови при сахарном диабете резко снижено. Это связано с их интенсивным выведением с мочой. Обычные монопрепараты на витаминной основе являются водорастворимыми и плохо проникают через гематоэнцефалический барьер. Для решения этого вопроса были созданы Нейромультивит, Мильгамма, Бенфотиамин.
Симптоматическое лечение
Такая терапия применяется не у всех пациентов, поскольку болезненность начальной стадии позже заменяется полным отсутствием боли и резким снижением всех видов чувствительности.
Важно! Обычные анальгетики и противовоспалительные препараты малоэффективны в устранении болевого синдрома.
Лечат пациентов, имеющих яркие проявления патологии, антидепрессантами (Амитриптилин, Имипрамин) и противосудорожными средствами (Карбамазепин, Тегретол, Фенитоин). Обе группы не используются, если у больного есть глаукома, поскольку они способны влиять на внутриглазное давление.
На данный момент широкое применение также получили:
- Габапентин – противосудорожное средство, способное подавлять нейропатический болевой синдром. Побочные эффекты практически нехарактерны. Может появляться головокружение, легкая тошнота, сонливость.
- Прегабалин – также относится к группе противосудорожных препаратов, имеет похожий с Габапентином механизм действия.
- Дулоксетин – антидепрессант, имеющий центральное действие. С осторожностью следует назначать диабетикам, у которых есть глаукома и суицидальные мысли на фоне патологии нервной системы.
Восстановление кровообращения
Включает постоянный контроль над массой тела, ее снижение при избытке, отказ от вредных привычек, поддержку оптимальных показателей артериального давления. В лечении артериальной гипертензии используют ингибиторы АПФ (Лизиноприл, Каптоприл), антагонисты кальция (Верапамил, Нифедипин) из-за отсутствия их вмешательства в обменные процессы. Положительный эффект показало и применение тиазидных диуретиков (Гидрохлоротиазид).
Следующий этап – нормализация липидного профиля. Как показали исследования, диета в самостоятельном виде не способна повлиять необходимым образом на показатели холестерина в крови у диабетиков. Медикаментозные средства назначают параллельно с диетотерапией. С этой целью используют статины (Симвастатин, Ловастатин).
Антиагреганты
Небольшие дозы Ацетилсалициловой кислоты способны снизить риск развития гангрены у больных с синдромом диабетической стопы. Если существуют противопоказания к ее приему, назначают Клопидогрел, Зилт.

Восстановление микроциркуляции крови – этап лечения диабетической стопы
В случаях высокого риска сердечно-сосудистых патологий, а также после эндоваскулярного вмешательства применяют агрессивную антитромботическую терапию (Аспирин + Клопидогрел).
Вазоактивные средства
Эта группа медикаментов способна улучшить микроциркуляцию крови в зонах ишемии из-за своего влияния на реологические свойства крови и тонус сосудов. Сюда относятся:
- Пентоксифиллин (Вазонит, Трентал);
- Сулодексид;
- экстракт Гинкго Билоба.
Эффективность средств подтверждается возможностью увеличивать расстояние ходьбы пациента с синдромом перемежающейся хромоты в несколько раз. Однако их использование целесообразно при первых двух стадиях патологии. При более тяжелой степени ишемии назначаются простагландины (Вазапростан, Алпростан).
Вазодилататоры (препараты, расширяющие сосуды) свою эффективность в восстановлении микроциркуляции крови не доказали.
Тактика ведения пациента
Лечением диабетической стопы занимаются несколько специалистов: терапевт, эндокринолог, ангиохирург, подолог. Терапевт (или семейный врач) занимается первичной диагностикой синдрома диабетической стопы, определением тактики ведения пациента, направлением на консультацию к узким специалистам. Такие же функции и у эндокринолога. Кроме того, этот врач занимается основным заболеванием.
Ангиохирург специализируется на сосудистой патологии, проводит мероприятия по восстановлению кровоснабжения, а в критических ситуациях занимается ампутацией. Подолог – врач, в работу которого входит уход за ступнями, обработка диабетической стопы, лечение вросших ногтей и т.д.
Лечение диабетической стопы основывается на четырех основных пунктах:
- Достижение компенсации сахарного диабета.
- Правильный уход за ступнями, чтоб избежать появления осложнений.
- Медикаментозная терапия.
- Немедикаментозные методы.
Компенсация основного заболевания
Гипергликемия является пусковым механизмом развития всех известных осложнений сахарного диабета. Удержание показателей сахара в крови в допустимых пределах предотвращает прогрессирование поражения сосудов и нервов, на чем основано развитие диабетической стопы.
По результатам диагностических методов исследований эндокринолог определяет эффективность схемы инсулинотерапии или приема сахароснижающих препаратов (зависит от типа основного заболевания). При необходимости проводится коррекция, одно средство заменяется другим или добавляется дополнительный препарат.

Самоконтроль уровня сахара в крови – важное профилактическое мероприятие при диабетической стопе
Важно! Необходимо добиться показателей сахара в крови не выше 6 ммоль/л, а гликозилированного гемоглобина (HbA1c) – не больше 6,5%.
Уход за стопами
Все диабетики должны соблюдать правила ухода за ногами, чтоб не допустить развития осложнений или замедлить их прогрессирование. Строгость выполнения зависит от того, насколько пострадал уровень чувствительности больного. Например, пациент с нормальными показателями чувствительности может подстригать ногти на ногах ножницами, а с нарушенными – только подпиливать.
Советы специалистов по уходу за ногами заключаются в следующем:
- Подбор правильной обуви. Могут использоваться ортопедические модели или те, которые изготовлены по индивидуальным параметрам пациента. Возможно применение корректоров клювовидных пальцев, бурсопротекторов, защищающих межпальцевые промежутки, ортопедических стелек.
- Своевременное удаление мозолей. Вскрывать волдыри самостоятельно не рекомендуется, желательно доверить эту процедуру врачу.
- Устранение утолщения ногтевых пластин. Если такое состояние вызвано грибком, целесообразно провести антимикотическое лечение. Другие причины требуют постоянного спиливания верхушки ногтя.
- Избавление от сухости кожи и трещин. Используется смягчающий крем или противогрибковое лечение (зависит от этиологического фактора).
Дифференциальная диагностика
Лечение диабетической стопы зависит от ее типа и механизма развития. Особенности нейропатической формы заключаются в следующем:
- кожные покровы ног красные;
- значительная деформация ступней (пальцы становятся крючкообразными, выступают головки костей, появляется «стопа Шарко»);
- возникает двусторонняя отечность, которая может служить проявлением патологии сердца и почек;
- изменяется структура и цвет ногтевой пластины, особенно при грибковом поражении;
- в местах значительного давления выраженные гиперкератозы (кожные наросты, которые имеют свойство лущиться);
- язвы локализуются на подошвенной стороне;
- артериальная пульсация сохранена;
- кожные покровы сухие и истонченные.

Нейропатия и ангиопатия – два основных фактора в развитии синдрома диабетической стопы
Ишемическая форма патологии характеризуется следующими проявлениями:
- кожные покровы синюшные;
- деформация ног отсутствует;
- отечность незначительна, появляется, если происходит присоединение вторичной инфекции;
- структура и цвет ногтевых пластин изменяются;
- выраженные наросты вокруг язвенных дефектов в местах наибольшего давления;
- наличие зон некроза;
- артериальная пульсация резко снижена, а в критическом состоянии вовсе отсутствует;
- стопы холодные на ощупь.
Компенсация диабета
Очередной важный этап, без проведения которого лечить трофические язвы врачи не берутся. Коррекцией терапии основной болезни занимается эндокринолог. Важно удерживать уровень сахара в крови не выше 6 ммоль/л. В домашних условиях контроль над показателями происходит при помощи глюкометра. При 1 типе болезни результаты фиксируют каждые 3-4 часа, при 2 типе – 1-2 раза в день.
Чтоб достичь компенсации, используется инсулинотерапия или сахаропонижающие препараты. Назначаются короткие инсулины – для быстрого снижения уровня сахара и пролонгированные медикаменты (вводимые 1-2 раза в сутки, поддерживающие нормальные показатели на протяжении всего дня).

Ежедневный контроль гликемии – важный этап достижения компенсации диабета
Местное использование инсулина не эффективно, поскольку вещество является белком, а он разрушается под действием бактерий. Поэтому для заживления трофического дефекта нужна не значительная концентрация инсулина в области раны, а его достаточные показатели в крови.
Диагностика диабетической стопы заключается в изучении истории течения сахарного диабета, опросе, осмотре пациента. Дополнительно для выяснения механизма возникновения осложнения нужно исследовать состояние суставов, сосудов, нервных окончаний стопы – это может быть рентген, МРТ, ангиография, ультразвуковая допплерография.
Лечение язвенных и гнойно-некротических поражений
Местные вмешательства подразумевают удаление некроза, ревизию язвенного дефекта, иссечение натоптышей по краям, промывание раны и наложение повязок. «Мертвые» ткани требуют удаления, поскольку они считаются оптимальной средой для размножения инфекции. Процесс может происходить при помощи скальпеля, ножниц, ложки Фолькмана, повязок с протеолитическими ферментами или гидрогелями. Обязательно проводят осмотр раны с помощью пуговчатого зонда, поскольку даже маленький на вид дефект может оказаться свищом.
По краям раны появляется гиперкератоз (утолщение кожи), который необходимо иссекать. Это позволит уменьшить давление на язву при ходьбе.

Иссечение натоптышей по краям дефекта – этап обработки язвы при диабетической стопе
Промывание раны позволяет уменьшить количество патогенной микрофлоры на ее поверхности. Эффективность показало промывание струей раствора при помощи шприца и иглы. Известно, что зеленка, йод, раствор марганцовки и Риванол противопоказаны для обработки язвенных дефектов. Перекись водорода можно применять только в стадии очищения, когда присутствует гнойное содержимое и сгустки крови.
Промывание язвы можно проводить:
- физиологическим раствором;
- Мирамистином;
- Хлоргексидином;
- Диоксидином.
После процедуры рану необходимо закрыть перевязочным материалом. Если с этой целью используется марля, ее нужно пропитать мазью для предотвращения присыхания к дефекту. Возможно назначение противомикробных средств (Бетадин, Аргосульфан), антибиотиков (мазь Левомеколь), стимуляторов восстановления (гель Бекаплермин), протеолитических средств (Химотрипсин, мазь Ируксол).
Борьба с болью
Устранение болевого синдрома – не менее важный этап, чем вышеперечисленные. Эффективными средствами признаны следующие препараты:
- Ибупрофен;
- Кетанов;
- Кеторол;
- Солпадеин;
- Феназепам.
Длительное использование НПВС запрещено из-за высокого риска развития желудочно-кишечного кровотечения. Производные метамизола (Баралгин, Темпалгин) могут провоцировать агранулоцитоз.
Терапия диабетического осложнения народными средствами также широко используется, однако, необходимо помнить о том, что самолечение запрещено. Это может привести к усугублению проблемы. Соблюдение советов лечащих специалистов – залог благоприятного исхода патологии.
Что нужно знать о поддержании стоп в здоровом состоянии?
- Ежедневно осматривайте стопы, уделяя особое внимание участкам между пальцев и вокруг пяток , можно для этой цели использовать зеркало;
- Если вы заметили вросший ноготь, рану, изменение цвета — обязательно сообщите об этом вашему леча- щему врачу или придите к нему на прием;
- Показывайте вашему врачу ноги при каждом посещении;
- Как минимум раз в год приходите на осмотр в кабинет «диабетическая стопа»;
- Ежедневно проверяйте обувь на наличие инородных предметов, порвавшейся стельки и т.п.;
- Для мытья ног используйте только теплую воду (35 С). Воду проверяйте термометром или локтем. Длитель- ность ванны не более 3-5 минут;
- После ванны тщательно вытирайте ноги, уделяя особое внимание межпальцевым промежуткам;
- Для удаления натоптышей или сухих мозолей используйте пемзу (ни в коем случае нельзя использовать бритвенные лезвия, терки, ножи и т.д.). Ногти подпиливайтея прямо (без закругления углов) пилкой;
- Для предотвращения появления трещин необходимо мазать подошвы и пятки жирным кремом, при этом нельзя втирать крем в межпальцевые промежутки;
- Обувь должна быть удобной, устойчивой, на низком каблуке, из мягкой кожи без швов. Если появляются деформации стоп, «косточки» и т.д. — необходимо носить ортопедическую обувь или стельки;
- Нигде не ходите босиком (в том числе на пляже);
- Из-за опасности ожога ног не грейте их около камина, батареи, с помощью грелки, лучше наденьте теплые носки;
- Если вы курите — откажитесь от курения.
Лечение диабетической стопы
Варианты лечения диабетической стопы зависят от возможностей медицинского центра, в который вы обратитесь. В ФНКЦ лечение сахарного диабета и осложнений выделено в одно из основных направлений деятельности, поэтому наши специалисты располагают всеми необходимыми знаниями, навыками и обеспечены современной лечебно-диагностической базой для успешного лечения пациентов.
Лечение обычно разделяют на консервативное и хирургическое. Консервативное включает в себя в первую очередь меры по стабилизации уровня сахара в крови и снижении нагрузки на ноги. В некоторых случаях может быть полезна лекарственная терапия сосудорасширяющими препаратами. При обращении к врачу на стадии появления язв – важно не допустить их распространения, если состояние язв запущенное, то необходимо удалить их хирургически.
Помимо удаления язв, хирургическое лечение диабетической стопы заключается в малоинвазивной (т.е. с минимальным вмешательством) операции. В ходе операции в крупные сосуды стопы через небольшое отверстие вводится баллон, продвигаясь по сосуду, он расширяет зазор. После этого в место сужения сосуда вводится стент, который будет поддерживать стенки, чтобы не допустить повторного сужения.
Наши специалисты рассматривают диабетическую стопу комплексно вместе с основным заболеванием (сахарным диабетом) и возможными сопутствующими (атеросклероз, нейропатия, гипертония). Поэтому и лечение проводится комплексно ради достижения максимального эффекта: к лечению одного пациента могут быть привлечены несколько специалистов, зачастую даже из разных отделений (гастроэнтерологического, хирургического, кардиологического). При таком подходе пациенты получают всю необходимую медицинскую помощь в одном месте под контролем своего лечащего врача.
Оперативные вмешательства
На фоне синдрома диабетической стопы хирургические операции могут иметь несколько целей: восстановление кровоснабжения той или иной области, экстренное удаление нижней конечности при критических показателях гнойно-некротических процессов и ортопедическая коррекция.
Основные методы хирургической реконструкции:
- Шунтирование (аорто-бедренное, подвздошно-бедренное, бедренно-бедренное, бедренно-подколенное) – часто используемое вмешательство, которое позволяет создать обходной путь для крови.
- Баллонная ангиопластика – механическое «раздувание» пораженной области артерии, восстанавливающее кровоток. Может проводиться в виде отдельной операции или сочетаться с установкой стента (приспособление, которое удерживает восстановленную область от повторного сужения).
- Симпатэктомия – вмешательство, при котором удаляют несколько поясничных ганглиев, отвечающих за регуляцию сосудистого тонуса.

Баллонная ангиопластика – метод увеличения просвета пораженной артерии
Ампутация – удаление нежизнеспособных тканей вместе с суставно-костными элементами. Высота вмешательства определяется ангиохирургом. Ортопедическая коррекция представлена артродезом голеностопного сустава, пластикой ахиллова сухожилья.
Часто задаваемые вопросы
Синдром диабетической стопы не передается по наследству. Но учитывая, что причиной развития данного процесса является сахарный диабет, предрасположенность к которому передается по наследству, риск существует.
Разгрузка нижней конечности
Еще один важный этап, позволяющий вылечить трофический дефект. Какие бы препараты ни использовались, трофическая язва не заживет до тех пор, пока пациент наступает на больную ногу. Полная адекватная разгрузка является залогом благоприятного исхода патологии.
Врач должен помнить, что большинство пациентов не могут в полной мере выполнять указания по поводу разгрузки, поскольку они имеют безболезненные дефекты, наступление на которые не вызывают дискомфорта.
Если рана локализуется на голени или тыльной стороне стопы, дополнительных приспособлений для разгрузки не требуется. Единственный момент – необходимость отсутствия соприкосновения раны с обувью. Если язва находится на пятке или подошвенной стороне стопы, нужны специальные устройства. На данный момент используется разгрузочная повязка, изготовленная из полимерных материалов. Ее накладывают на стопу и голень. Представлена в виде сапожка, который может быть съемным или несъемным (по рекомендациям врача). Такой способ хорош тем, что позволяет ходить по улице, работать, устраняя нагрузку на пораженный участок конечности.

Разгрузочный полубашмак – один из способов устранения нагрузки на пораженную область
Разгрузка происходит благодаря нескольким механизмам:
- около 35% нагрузки переносится со ступни на голень;
- тяжесть давления распределяется равномерно;
- рана защищена от горизонтальных сил трения;
- снижается отечность пораженной конечности.
Противопоказания к использованию полимерного сапожка:
- Абсолютные – активный гнойно-некротический процесс с развитием сепсиса или гангрены.
- Относительные – критическое нарушение кровоснабжения, глубокая рана с небольшим диаметром, значительная влажность кожных покровов в месте наложения, страх перед использованием полимерного приспособления.
Средний показатель заживления трофических язв с помощью разгрузочных устройств – от 40 до 60 дней в зависимости от типа поражения.
Использование костылей, ортопедической обуви, простое ограничение ходьбы в домашних условиях, формирования «окна» для язвы в стельке – недопустимые методы в лечении трофических язв.
Восстановление кровотока
Существуют медикаментозные и хирургические методы, направленные на возобновление кровоснабжения пораженного участка. Все используемые медикаменты делят на две большие группы:
- непростаноиды;
- простаноиды.
К первой группе относят Пентоксифиллин, экстракт Гинкго билоба, препараты никотиновой кислоты, средства, разжижающие кровь, Гепарин, Реополиглюкин. Вторая группа обладает большей эффективностью. Ее представители – Вазапростан, Алпростан.
Из хирургических методов восстановления кровотока широко используется баллонная ангиопластика. Это метод «раздутия» пораженного сосуда с целью увеличения его просвета. Для того, чтоб продлить эффект оперативного вмешательства, в этот сосуд устанавливают стент – приспособление, удерживающее артерию от повторного сужения.

Установка стента – метод реваскуляризации нижних конечностей
Еще один метод – шунтирование. Ангиохирурги формируют обходные пути для крови из синтетического материала или собственных сосудов пациента. Этот способ показывает более длительный итоговый результат.
При распространенном омертвении тканей после реваскуляризации может быть проведено оперативное вмешательство на стопе:
- малая частичная ампутация;
- некрэктомия;
- ушивание раны или ее пластика.
Лечение синдрома диабетической стопы заключается в консервативной терапии и при необходимости хирургической обработке язвенного дефекта.
Нормализация уровня сахара в крови и отказ от курения — обязательное условие в лечении этой категории больных.
Консервативное лечение
При нейроишемической форме заболевания назначают антигипертензивные препараты для нормализации давления и препараты снижающие вредные фракции липидов (статины). Подбором конкретных препаратов занимаются терапевт, кардиолог.
Для снижения нагрузки на пораженную конечность рекомендуют «разгрузочный башмак» или индивидуальную разгрузочную повязку.
При признаках инфицирования раны назначают антибактериальную терапию.
Хирургическое лечение
Проводят первичную хирургическую обработку язвенного дефекта, удаляют мертвые ткани. К современным методам хирургической обработки язвы относят ультразвуковую кавитацию и гидрохирургические методы.
При критическом уровне ишемии, когда консервативная терапия не оказывает должного эффекта1, решается вопрос об ампутации (в случае невозможности восстановления кровотока конечности).
Местное лечение ран происходит в соответствии с раневым процессом.
Язвы при синдроме диабетической стопы промывают физиологическим раствором (0,9% натрия хлорида) для очищения раны от гнойно-омертвевших отделений и бактериальной флоры2. Данное средство очищает язвенный дефект механически, не убивает патогенную флору.
Антисептическими средствами для обработки раны после хирургического вмешательства или в качестве самостоятельной терапии являются:
- Раствор повидон-йода
- Хлоргексидин (хлоргексидина биглюконат)
- Раствор перекиси водорода
- Раствор перманганата калия («марганцовка»)
- Раствор бензилдиметил-миристоиламино-пропиламмоний
- Раствор октенидина дигидрохлорид
- Раствор эозина
- Полигексанид
Раствор повидон-йода Бетадин®
Повидон-йод – антисептический препарат, не содержащий спирт. При контакте с кожей, высвобождаясь из своего носителя повидона, йод образует с белками клетки бактерий йодамины, коагулирует их и вызывает гибель микроорганизмов9.
Повидон-йод действует на множество бактериальных мишеней, поэтому сообщений о резистентности (устойчивости микроорганизмов) или перекрестной резистентности пока не поступало18. Повидон-йод активен против бактерий, одноклеточных микроорганизмов, вируса герпеса, возбудителей грибковой инфекции. Антисептический препарат не вызывает жжения при обработке язвенных дефектов.
Для обработки (смазывания) язвы при синдроме диабетической стопы можно применять в неразбавленном виде. Для промывания, обеззараживания и механического удаления омертвевших и гнойных компонентов раны, а также для использования в дренажных системах раствор необходимо разбавить в 10-100 раз. Тёмно-коричневый цвет раствора позволяет контролировать обработку всей площади язвенного дефекта. При необходимости окрашенную пленку можно смыть чистой водой или физраствором.
Раствор обладает высоким профилем безопасности, поскольку при местном применении почти не происходит реабсорбции йода. Поэтому препараты на основе повидон-йода разрешены к использованию у взрослых и детей с месяца жизни9.
Также для лечения и обработки язвенных дефектов при синдроме диабетической стопы врачи используют антисептическую мазь с повидон-йодом .
Где купить Бетадин® раствор?
Хлоргексидин
Раствор хлоргексидина биглюконата активен в отношении грамположительных и грамотрицательных бактерий, воздействует на мицелий гриба при контакте с поверхностью кожи не менее 10 минут2. Разрешён для ран и ожогов с признаками гнойного осложнения. Однако иногда наблюдается устойчивость микроорганизмов к хлоргексидину19.
Перекись водорода
Водный раствор перекиси водорода (3%) в результате воздействия активного кислорода временно уменьшает количество возбудителей гнилостной и анаэробной флорой3. Раствор не используют под окклюзионные (воздухонепроницаемые) повязки. Применение перекиси водорода не обеспечивает 100% защиту от возможного заражения раневой инфекцией.
Калия перманганат («марганцовка»)
Раствор марганцовки (2-5%) при взаимодействии с раневой инфекцией воздействует на анаэробные микроорганизмы (которые не нуждаются в кислороде), за счёт выделения активного кислорода4. Подходит для обработки язвенных дефектов, ран со вторичной инфекцией. Однако стоит помнить, что нерастворенный кристаллик марганцовки может вызвать ожог.
Раствор бензилдиметил-миристоиламино-пропиламмония
Обладает широким спектром действия в отношении бактерий, грибов, одноклеточных микроорганизмов, обладает противовирусным действием5. Раствором обрабатывают и лечат гнойные раны. Но учитывая возможный расход препарата (до 1 литра в день) и стоимость антисептика, лечение может оказаться дорогостоящим.
Полигексанид, концентрат для приготовления раствора
Полигексанид активен против бактериальной и грибковой инфекции, назначают с целью обработки ран, ожогов с признаками инфицирования7. Использование разрешено только в разведении (0,2% и 0,1%-растворы). Однако есть сложности в приготовлении данного раствора. Согласно инструкции необходимое количество средства добавляют к 1 литру раствора Рингера (без лактата) или к физиологическому раствору. Противопоказан к использованию у лиц младше 18 лет.
Раствор эозина
Раствор эозина работает как антисептик и подсушивающее средство8. Раневую поверхность обрабатывают смоченным в растворе тампоном.
Также с лечебной обеззараживающей целью могут назначить мази.
Мази для обработки диабетической стопы
Мазь Бетадин® во время перевязки наносят тонким слоем на область язвенного дефекта 2-3 раза в день9. Повидон-йод обеззараживает, а макрогол, входящий в состав мази, помогает улучшить отток гноя от раны17.
При лечении инфицированных ран под салфетками, пропитанными раствором или мазью Бетадин®, в течение первых 5-7 суток уменьшался отёк и количество гнойного отделяемого, отмечалось уменьшение боли10.
Мазь на основе диоксиметилтетрагидропиримидина + хлорамфеникола
Противомикробное и противовоспалительное средство11. Данной мазью разрешено заполнять гнойные полости или пропитывать марлевые салфетки и ими тампонировать рану. Перевязки с мазью выполняют ежедневно, курс подбирается индивидуально.
Мазь на основе гидроксиметилхиноксилиндиоксида + тримекаина + метилурацила
Оказывает антибактериальное, противовоспалительное действие, обезболивает12. Для лечения гнойных ран марлевые салфетки пропитывают лекарственным средством и тампонируют раневой очаг. Перевязки необходимо проводить ежедневно.
Мази и кремы на основе ионизированного серебра
Оказывают антибактериальный эффект, наносят на поврежденную поверхность 1-2 раза в сутки слоем до 4 мм при любой стадии заживления язвенного дефекта при диабетической стопе. Поверх средства можно провести бинтование13.
При обильном отделяемом со дна язвенного дефекта показано назначение дренирующих перевязочных средств-сорбентов, которые хорошо впитывают выделяемую из язвы жидкость. Например, с содержанием террилитина, диоксидина, стерильного полимера14. Средством припудривают рану, слоем не более 3 мм. Перевязки выполняют 1 раз в 2-3 суток.
Пасты на основе оксида цинка
Отделяемое из раны может вызвать раздражительный контактный дерматит по периферии язвы. Поэтому для механической защиты здоровой кожи тонким слоем вокруг раны наносят пасту с содержанием оксида цинка. Вместе с тем оксид цинка оказывает обеззараживающее действие.
При лечении язвенных дефектов необходимо добиться уменьшения отечности, боли, гнойного отделяемого.
Критерием эффективности лечения язвы при диабетической стопе является сокращение размеров язвенного дефекта до 40% и более в течение 1 месяца лечения. При отсутствии достижения целевого показателя тактику лечения пересматривают1.
В амбулаторно-поликлинической практике необходимо выявлять пациентов с высоким риском образования язвы стопы. Самим пациентам рекомендовано регулярно являться на профилактические осмотры и обследования, контролировать течение сахарного диабета и сопутствующей артериальной гипертензии и гиперхолестеринемии.
Рекомендовано ношение специальной ортопедической обуви. При возникновении даже минимального язвенного дефекта проводить профилактику инфицирования: носить чистое белье и обувь, обрабатывать поврежденные участки кожи антисептиками, не нагружать пораженную конечность, своевременно обратиться к лечащему врачу для подбора правильного лечения.
